Neurite ottica anteriore e alterazioni retiniche come primi segni di infezione sistemica: la sifilide
Papilledema associato ad ipertensione endocranica in paziente con trombosi del seno venoso trasverso e disgenesia del seno trasverso controlaterale

Vitrectomia via solco ciliare a 2 vie con tecnica di Yamane modificata per IOL dislocata
GIORNALE ITALIANO DI Periodico Quadrimestrale a Carattere Scientifico di Educazione Continua in
FGE S.r.l. - Reg. Rivelle 7/F - 14050 Moasca (AT) - Redazione: Strada 4 Milano Fiori, Palazzo Q7 – 20089 Rozzano (MI) Volume XIII 2/2021 Dicembre
Oftalmologia
A cido Ialuronico FHA 1.0 • Ginkgo Biloba


Trium Free è un dispositivo medico CE 0373. Leggere attentamente le avvertenze e le istruzioni per l’uso. Cod. 99001890
Materiale riservato ai Sigg. Medici
Editors Claudio Azzolini Marco Borgioli Vito De Molfetta Associate Editor Simone Donati
Direttore
responsabile
Ferdinando Fabiano
Sommario
5 Presentazione
6 Neurite ottica anteriore e alterazioni retiniche come primi segni di infezione sistemica: la sifilide Jennifer Cattaneo, Matteo Dell’Acqua, Giuseppe Trabucchi
12 Papilledema associato ad ipertensione endocranica in paziente con trombosi del seno venoso trasverso e disgenesia del seno trasverso controlaterale Edoardo Cavallero, Vittorio Pirani, Claudia Cesari, Giulia Carrozzi, Cesare Mariotti 18 Vitrectomia via solco ciliare a 2 vie con tecnica di Yamane modificata per IOL dislocata Luca Ventre, Paolo Caselgrandi, Guglielmo Parisi, Paola Marolo, Michele Reibaldi
Editore
FGE srl
Fabiano Gruppo Editoriale
Redazione: Strada 4 Milano Fiori, Palazzo Q7 20089 Rozzano (MI)
Sede legale: Regione Rivelle, 7/F 14050 Moasca (AT) Tel. 0141 1706694 Fax 0141 856013
Stampa
Giuseppe Lang Arti grafiche srl Genova
Registrazione al Tribunale di Asti N. 2 del 5 Febbraio 2020
ISSN 2035-9101
In copertina: Figure dalle pag. 12, 13
Tutti i diritti sono riservati, in particolare il diritto di duplicazione e di diffusione, nonché il di ritto di traduzione. Nessuna parte del periodico può essere riprodotta in alcuna forma (per fotocopia, microfilm o altri procedimenti) senza il consenso scritto dell’Editore e degli Autori. Dati, opinioni e affermazioni espressi negli articoli qui pubblicati sono di esclusiva responsa bilità degli Autori e non riflettono necessariamente i punti di vista dell’Editore. Ogni prodotto menzionato deve essere usato in accordo con la scheda tecnica fornita dalla ditta produttrice. Il giornale non si assume nessuna responsabilità per danni provocati utilizzando metodiche, prodotti, consigli o idee contenuti negli articoli pubblicati.
Volume XIII - 2/2021 - 3
GIORNALE ITALIANO DI Volume XII 2/2021 Dicembre
Materiale riservato ai Sigg. Medici

Triamcinolone Acetonide 4,0%


























SENZA SOSTANZE VISCOSIZZANTI
COLORANTE VITREALE CHIRURGIA VITREORETINICA
Vitreal S è un dispositivo medico 0373. Leggere attentamente le avvertenze e le istruzioni per l’uso.
Cod. 99002028
Presentazione
Carissimi lettori, pubblichiamo questo fascicolo del Giornale Italiano di VitreoRetina sempre con grande entusiasmo. Gli articoli di questo numero trattano malattie non comuni e una tecnica chirurgica molto interessante. Per chi volesse inviarci testi scientifici sappia che, oltre che seguire le norme per gli autori presenti nell’ultima pagina, può chiedere suggerimenti sui manoscritti da pubblicare all’instancabile prof. Simone Donati. Siamo sempre molto attenti ad apprezzare e a far risaltare i testi dei giovani oculisti. Stiamo valutando di ampliare la linea editoriale aggiungendo, oltre ai testi scientifici, interviste, casi clinici e notizie della nostra attività congressuale. Quest’ultima, dopo il totale azzeramento dovuto alla pandemia, sta gradualmente riprendendosi.




Auguriamo a tutti una buona lettura con la speranza che questo brutto periodo finisca il prima possibile.

GIORNALE ITALIANO DI VitreoRetina Volume XIII - 2/2021 - 5
Claudio Azzolini Marco Borgioli Vito De Molfetta
Neurite ottica anteriore e alterazioni retiniche come primi segni di infezione sistemica: la sifilide
1. Medico oculista specialista ambulatoriale ASST Ovest milanese (Ospedale di Legnano)
2. Dirigente medico UO Oculistica ASST Ovest milanese (Ospedale di Legnano)
3. Direttore UO Oculistica ASST Ovest milanese (Ospedale di Legnano)
Abstract
Un uomo caucasico di 71 anni si è presentato al pron to soccorso con cefalea subacuta, visione offuscata, acufeni, neurite ottica bilaterale e alterazioni retiniche tipo outer retinopathy. Durante il ricovero ha presentato rash cutaneo alle mani. Il neuroimaging non ha mostrato emergenze neurologiche, quindi il paziente è stato sot toposto a screening per malattie infettive. VDRL (Venere al Disease Research Laboratory) e TPHA (Treponema Pallidum Haemoagglutination Assay) sono risultati posi tivi. È stata posta diagnosi di sifilide secondaria e impo stata terapia sistemica con ceftriaxone endovenoso per 2 settimane, con miglioramento dei sintomi e risoluzione del quadro clinico.
Keywords
Sifilide, Malattie Infettive, Neuroftalmologia, Outer Retinopathy
Introduzione
La sifilide è un’infezione causata dalla spirocheta Treponema pallidum. L’organismo è stato identifi cato per la prima volta nel 1905 da Schaudinn e Hoffman, ma la malattia è stata descritta con nomi diversi anche molto prima1 Viene trasmessa principalmente per via sessua le, ma anche per via non sessuale attraverso il contatto con la pelle e le mucose, o per via trans placentare2. Il T. pallidum penetra attraverso cute e mucose, raggiunge i linfonodi e diffonde poi a livello sistemico2. Prima dell’avvento della pe nicillina la malattia era legata ad un alto tasso di mortalità e morbidità, ma con l’introduzione

Abstract
A 71-year-old Caucasian man presented at the emergency room with subacute headache, blur red vision, tinnitus, bilateral optic neuritis and outer retinopathy. During the hospitalization he presen ted hands rash. Neuroimaging showed no neu rological emergencies so he has been tested for infectious disease and his VDRL (Venereal Disea se Research Laboratory) and TPHA (Treponema Pallidum Haemoagglutination Assay) resulted po sitive. Secondary syphilis was diagnosed and sy stemic therapy was set up with intravenous ceftria xone for 2 weeks, with improvement of symptoms.
Keywords
Syphilis; Infectious Diseases; Neuroopthalmology; Outer Retinopathy
dell’antibioticoterapia, il cambiamento delle con dizioni socioeconomiche e la riduzione dei com portamenti a rischio l’incidenza della malattia è diminuita rapidamente. Negli ultimi anni però la malattia sembra aver ripreso vigore, anche negli stati ad alto tenore socio economico3
La malattia è classificata in forma congenita (tran splacentare) e acquisita.
La sifilide acquisita è caratterizzata da 3 fasi clini che, primitiva, secondaria e terziaria e coinvolge numerosi organi e apparati. Il coinvolgimento ocu lare può avvenire in qualsiasi stadio della malat tia, anche se avviene più frequentemente in corso
6 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
Jennifer Cattaneo1 Matteo Dell’Acqua2 Giuseppe Trabucchi3
Jennifer Cattaneo
di sifilide terziaria, in particolare neurosifilide4 La manifestazione clinica oculare più frequente è l’uveite, che si riscontra nel 2,5-5% dei pa zienti affetti dalla forma terziaria della malattia. I segni principali includono precipitati cheratici, irite e iridociclite e l’infiammazione può manife starsi sia in forma granulomatosa che non granu lomatosa. Meno comuni sono le manifestazioni a carico del segmento posteriore, tra cui vitreite, vasculite, papillite, distacco di retina essudativo, effusione uveale, occlusione della vena centrale della retina, neuroretinite e necrosi retinica5-6
In questo lavoro vogliamo riportare il caso di un paziente giunto alla nostra attenzione con un quadro di neurite ottica anteriore non arteritica bilaterale (NOIA) condizionante edema di pa pilla e concomitanti alterazioni a carico degli
strati retini esterni tipo outer retinopathy, quali complicanze di infezione da treponema palli dum misconosciuta.



Descrizione caso clinico
Paziente maschio di 71 anni si presenta al pron to soccorso dell’ASST ovest Milanese (Ospedale di Legnano), per grave ipovisus in OS, ipoacu sia con ottundimento dei suoni, acufeni e ce falea. Il paziente riferiva che calo visus in OS era insorto da almeno 1 mese, mentre in OD da alcuni giorni. In anamnesi recente ricovero in Medicina Interna per epatite tossica da chi nolonico, infezione da CMV e proctite aspeci fica. Il paziente accede in pronto soccorso e in urgenza esegue visita neurologica con riscontro di obiettività neurologica nei limiti di norma e
(ICGA)
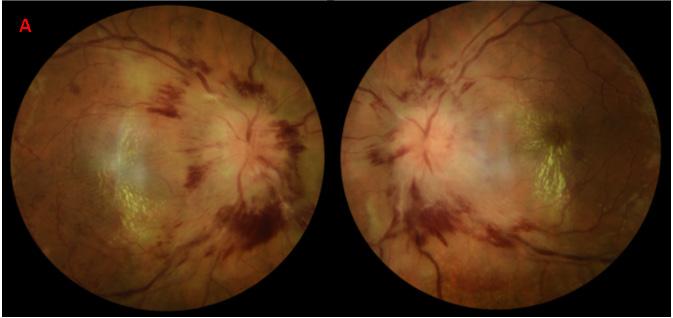
In Fig. 1A, FA e ICGA al baseline mostrano iperfluorescenza della papilla bilaterale (hot disc), senza segni di vasculite né corioretinite. Nella Fig. 1B durante la somministrazione della sola terapia steroidea si assiste alla riduzione dell’iperefluorescenza di papilla e alla comparsa di iperfluorescenza maculare con essudazione e alterazioni retiniche tipo outer retinopathy (Fig. 1B). L’immagine 1C mostra la risoluzione della alterazioni reti niche e riduzione dell’iperfluorescenza della papilla ottica dopo la somministrazione di terapia antibiotica con ceftriaxone ev per trattare l’infezione da treponema pallidum.
Volume XIII - 2/2021 - 7
Figura 1. FLUORANGIOGRAFIA (FA) e ANGIOGRAFIA CON VERDE DI INDOCIANINA
a B C
TC encefalo basale che risulta ne gativa per urgenze neurologiche. Viene quindi inviato all’attenzione dell’oculista.
L’obiettività oculare mostra acuità visiva (BCVA) di 7/10 con corre zione in OD e conta dita in OS. All’esame alla lampada a fessura il segmento anteriore appare in quiete, senza segni di infiamma zione, la pupilla destra normore agente al fotostimolo, mentre la sinistra iporeagente allo stimolo lu minoso. All’esame del fundus oculi riscontro di edema della papilla bilaterale con margini sfumati ed emorragie epipapillari. Il paziente viene quindi ricoverato per le cure del caso.
Durante il ricovero vengono ese guiti esami ematici che mostrano VES 70 mm/h, PCR 1.4 mg/ dl ed emocromo normale, nel so spetto di neurite ottica anteriore (NOIA) viene impostata terapia steroidea sistemica per via endo venosa ad alte dosi. Viene poi eseguita valutazione reumatologi ca che esclude arterite di Horton (eseguita PET ed ecografia delle arterie temporali).


Il paziente viene sottoposto a fluorangiografia retinica e angio grafia con verde di indocianina, con riscontro di iperfluorescenza della papilla bilaterale (hot disc), senza segni di vasculite retinica né corioretinite (Fig. 1A). Viene eseguito esame OCT macula, che mostra in OD edema neuroretinco sul fascio papillo maculare e ac cumulo di materiale iperreflettente sub-foveale, mentre in OS piccolo sollevamento sieroso in regione sub foveale. In entrambi gli occhi si apprezzano alterazioni a cari co degli strati retinici esterni (Fig. 2A). Si esegue OCT papilla con riscontro di marcato aumento dello
Figura 2. OCT macula. L’OCT macula al baseline (Fig. 2A) mostra solleva mento del neuroepitelio sul fascio papillo maculare in OD, sollevamento del neuroepitelio subfoveale in OS. Durante la terapia steroidea sistemica si assiste ad una riduzione del sollevamento di neuroepitelio in entrambi gli occhi, alla comparsa di accumulo iperreflettente sub-foveale e alle sof ferenza degli strati retinici esterni tipo outer retonopathy. (Fig. 2B). La Fig. 2C mostra la risoluzione delle alterazioni tomografiche precedentemente descritte dopo terapia antibiotica ev.

8 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
a B C
Figura 3. OCT papilla. L’OCT papilla al baseline mostra aumento dello spessore RNFL (Fig.3A). Con la terapia steroidea si assiste ad una riduzione dello spessore RNFL (Fig. 3B). Dopo la terapia antibiotica sistemica si nota la risoluzione dell’edema della papilla con assottigliamento dello strato RNFL a livelli borderline in OD e a livelli patologici in OS (Fig. 3C)
spessore RNFL. (Fig. 3A) Viene eseguito anche campo visivo con riscontro di riduzione di sensi bilità retinica in OD senza però un franco difetto altitudinale. In OS invece la sensibilità retinica appare gravemente ridotta. Visto il quadro oftal moscopico si decide di proseguire gli accerta menti con sierologia per infezioni e RM encefalo con studio del circolo intracranico. Nel corso del follow up, l’edema della papilla appare in miglioramento con la sola terapia steroidea ad alte dosi (Fig. 3B), ma si assiste ad un progressi vo peggioramento del quadro retinico all’esame OCT. Tale aspetto clinico definisce un quadro di outer retinopathy con comparsa di accumulo di materiale iperreflettente subfoveale (Fig. 1B e 2B) La cefalea è soggettivamente migliorata ma compare a livello del palmo delle mani una rezione cutanea, tipo rash.



La RMN encefalo con e senza contrasto eviden zia alterazioni correlabili a sofferenza vascolare cronica.
L’esito della sierologia mostra positività per in fezione da treponema pallidum con V.D.R.L. positivo 1:256. L’infettivologo pone diagnosi di sifilide secondaria e imposta terapia antibiotica sistemica con ceftriaxone ev per 14 giorni, per migliore performance rispetto alla penicillina sul SNC. Si decide, in accordo con l’infettivologo
di proseguire con la terapia steroidea sistemica per os a scalare.
Il paziente viene sottoposto ad attento follow up oculistico e, dopo la terapia antibiotica, si assiste nel corso dei mesi ad un lento ma notevole miglioramento del quadro oftalmo scopico, alla risoluzione completa dell’edema della papilla e del quadro di outer retinopathy (Fig. 2C-3C) a cui corrisponde un notevole mi glioramento funzionale in OD (BCVA 9/10). In OS il miglioramento funzionale è di mino re entità a causa dell’atrofia del nervo ottico conseguente all’edema di papilla di verosimi le lunga durata.
Discussione
Il coinvolgimento oculare nella sifilide è raro e tipicamente avviene nella sifilide secon daria o terziaria. La sifilide è una patologia subdola poiché non si manifesta con segni patognomonici, ma con una molteplice va rietà di segni e sintomi rendendo complesso il percorso clinico che può condurre ad una mancata diagnosi o ad un ritardo nel tratta mento.
Nella sifilide l’interessamento oculare ed in particolare a livello del segmento posteriore va in diagnosi differenziale con altre malat
Volume XIII - 2/2021 - 9
NEURITE OTTICA ANTERIORE E ALTERAZIONI RETINICHE COME PRIMI SEGNI DI INFEZIONE SISTEMICA: LA SIFILIDE a B C
tie infettive come la tubercolosi, o non infettive come la sarcoidosi, o altre malattie retiniche ereditarie. La manifestazione più frequente della sifilide è l’uveite anteriore, anche se nel nostro caso il paziente non ha manifestato segni di in fiammazione del segmento anteriore. La sifilide secondaria, che va ad interessare il sistema ner voso centrale può manifestarsi con corioretinite, vasculite retinica, alterazioni del nervo ottico con difetti del campo visivo come manifestazio ni del coinvolgimento neurologico.7-8-9-10
Il paziente in oggetto è giunto alla nostra atten zione con un quadro clinico di NOIA, edema di papilla bilaterale ed outer retinopathy, tutte pos sibili manifestazioni oculari di sifilide secondaria ma senza una diagnosi pregressa di malattia8-9-10.
Conclusioni
Questo case report evidenza l’estrema impor tanza di eseguire indagini sistemiche, sierolo giche e radiologiche, in tutti i casi di edema di papilla o alterazioni retiniche (tipo outer retinopathy) senza causa apparente, anche in pazienti con anamnesi muta per malattie infet tive note.
Fondamentale è anche la collaborazione in terdisciplinare tra oculista, infettivologo, inter nista e neurologo per la gestione di sospette “masquerade condition” come la sifilide, che da sempre viene definita come “great masque rader”, poiché si presenta con una molteplice varietà di manifestazioni sistemiche che posso causare una misdiagnosis10.
Indirizzo per la corrispondenza
Jennifer Cattaneo ASST Ovest Milanese Ospedale di Legnano via Papa Giovanni Paolo II 20025 Legnano Milano E-mail: jennifer-c@hotmail.it
Bibliografia
1. Tampa M, Sarbu I, Matei C, Benea V, Georgescu SR. Brief history of syphilis. J Med Life. 2014 Mar 15;7(1):4-10. Epub 2014 Mar 25. PMID: 24653750; PMCID: PMC3956094.
2. Peeling RW, Mabey D, Kamb ML, Chen XS, Radolf JD, Benza ken AS. Syphilis. Nat Rev Dis Primers. 2017 Oct 12;3:17073. doi: 10.1038/nrdp.2017.73. PMID: 29022569; PMCID: PMC5809176.
3. Mattei PL, Beachkofsky TM, Gilson RT, Wisco OJ. Syphilis: a re emerging infection. Am Fam Physician. 2012 Sep 1;86(5):43340. PMID: 22963062.
4. Singh AE. Ocular and neurosyphilis: epidemiology and appro ach to management. Curr Opin Infect Dis. 2020 Feb;33(1):6672. doi: 10.1097/QCO.0000000000000617. PMID: 31789673.
5. Trevelyan G, Kumar K, Russell GK, Wickremasinghe M. Secon dary syphilis presenting with acute unilateral vision loss and a widespread maculopapular rash. BMJ Case Rep. 2019 Sep 18;12(9):e230341. doi: 10.1136/bcr-2019-230341. PMID: 31537590; PMCID: PMC6754640.
6. Browning DJ. Posterior segment manifestations of active ocular syphilis, their response to a neurosyphilis regimen of penicillin
therapy, and the influence of human immunodeficiency virus sta tus on response. Ophthalmology. 2000 Nov;107(11):2015-23. doi: 10.1016/s0161-6420(00)00457-7. PMID: 11054325.
7. Alqurashi MM, Badr M, Bukhari A. Ocular Syphilis Presenting As Non-arteritic Anterior Ischemic Optic Neuropathy. Cureus. 2021 Jul 28;13(7):e16694. doi: 10.7759/cureus.16694. PMID: 34466324; PMCID: PMC8396798
8. Inoue S, Nishimura T, Takanashi N, Machida S. Retinal dy sfunction of syphilitic outer retinopathy. Doc Ophthalmol. 2020 Oct;141(2):187-193. doi: 10.1007/s10633-020-09763-2. Epub 2020 Apr 4. PMID: 32248327.
9. Saleh MG, Campbell JP, Yang P, Lin P. Ultra-Wide-Field Fun dus Autofluorescence and Spectral-Domain Optical Coheren ce Tomography Findings in Syphilitic Outer Retinitis. Ophthal mic Surg Lasers Imaging Retina. 2017 Mar 1;48(3):208-215. doi: 10.3928/23258160-20170301-03. PMID: 28297032; PMCID: PMC7083197.
10. Nolan NS, Gibbons LE, Hepburn MA, Elkeeb A, Regunath H. Optic neuritis caused by the re-emerging great masquerader. BMJ Case Rep. 2018 Dec 22;11(1):e225635. doi: 10.1136/ bcr-2018-225635. PMID: 30580292; PMCID: PMC63
10 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina







Redazione: Strada 4 Milano Fiori, Palazzo Q7 – 20089 Rozzano (MI) Sede operativa: FGE srl − Regione Rivelle 7/F − 14050 Moasca (AT) Tel. 0141 1706694 – Fax 0141 856013 e-mail: info@fgeditore.it − www.fgeditore.it ATLANTE DELLE INFIAMMAZIONI OCULARI NOVITÀ EDITORIALE FGE srl − Regione Rivelle 7/F − 14050 Moasca (AT) Tel. 0141 1706694 – Fax 0141 856013 e-mail: info@fgeditore.it − www.fgeditore.it FGE srl − Regione Rivelle 7/F − 14050 Moasca (AT) Tel. 0141 1706694 – Fax 0141 856013 e-mail: info@fgeditore.it − www.fgeditore.it ATLANTE DELLE INFIAMMAZIONI OCULARI PARTE II - SEGMENTO POSTERIORE PARTE I SEGMENTO ANTERIORE PARTE II SEGMENTO POSTERIORE ATLANTE DELLE INFIAMMAZIONI OCULARI Elisabetta Miserocchi - Giulio M. Modorati - Francesco M. Bandello Ordina la tua copia su www.fgeditore.it
Papilledema associato ad ipertensione endocranica in paziente con trombosi del seno venoso trasverso e disgenesia del seno trasverso controlaterale
Riassunto
Introduzione: riportiamo un caso di trombosi dei seni venosi cerebrali occorsa in una ragazza di 18 anni di etnia caucasica presentatasi presso la nostra Unità Operativa con calo visivo bilaterale da circa 15 giorni. Caso clinico: una ragazza di 18 anni di etnia cau casica si presenta presso la nostra Unità Operativa con calo visivo bilaterale da circa 15 giorni associato a cefalea. L’acuità visiva è di 1/50 in occhio destro e di 1/20 in occhio sinistro. L’esame del fondo oculare mostra un papilledema associato a diffuse emorragie a fiamma ed essudati duri maculari. La paziente viene sot toposta ad Angio-TC che mostra una trombosi subtotale del seno trasverso di destra con concomitante stenosi congenita del seno trasverso di sinistra. La paziente vie ne immediatamente trattata con terapia anticoagulan te e Acetazolamide, con immediata interruzione della terapia estro-progestinica orale. Dopo 5 mesi, l’acuità visiva migliora a 3/10 in OD e a 7/10 in OS e l’esame del fondo oculare mostra la completa regressione del papilledema e delle emorragie retiniche.
Discussione: la trombosi dei seni venosi cerebrali è una diagnosi che deve essere considerata nei pazienti con ipertensione endocranica, in particolare in tutte le situazioni in cui vi è presenza di fattori di rischio per questa condizione patologica.
Conclusione: questo caso dimostra l’importanza di un approccio multidisciplinare nei pazienti con sospetta trombosi dei seni venosi cerebrali.
Parole chiave
Papilledema, trombosi seni venosi cerebrali, ipertensio ne endocranica.
Introduzione
La trombosi dei seni venosi cerebrali è una forma piuttosto rara di tromboembolismo venoso che rap presenta circa lo 0.5%-3% di tutti i tipi di ictus e che colpisce più frequentemente le donne.1
I fattori di rischio includono l’utilizzo di contrac cettivi orali, discrasie emo-coagulative acquisite o congenite, processi infettivi o infiammatori a carico dell’encefalo, patologie sistemiche del connettivo, neoplasie, gravidanza, patologie cardiovascolari e sindrome nefrosica.2

Le manifestazioni cliniche sono variabili e non specifiche, potendosi presentare in maniera sub dola piuttosto che con sintomatologia molto più evidente.
La cefalea è il più comune sintomo ed è carat terizzata dall’essere più intensa nelle prime ore della giornata, con un progressivo peggioramen to nell’arco di giorni o settimane.2 Altre manife stazioni cliniche sono rappresentate dal vomito, dall’offuscamento visivo e dalla presenza di papil ledema, in assenza di idrocefalo rilevabile dall’i maging neuroradiologico.3
La diagnosi si basa essenzialmente sull’imaging: poiché la Tomografia Computerizzata (TC) e la Risonanza Magnetica (RM) non si rivelano sempre
12 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
Edoardo Cavallero
Edoardo Cavallero, Vittorio Pirani, Claudia Cesari, Giulia Carrozzi, Cesare Mariotti Clinica Oculistica Universitaria “Ospedali Riuniti”, Università Politecnica delle Marche, Ancona, Italia
Abstract
Introduction: to report a case of a 18-year old Caucasian woman who presented to our de partment with 15-days decreased vision and who was diagnosed with cerebral venous sinus throm bosis (CVST).
Case report: A 18-year old Caucasian wo man presented to our department with a 15 days history of blurred and decreased vision in both two eyes associated with headache. Best corrected visual acuity (BCVA) was 0.02 and 0.05 in RE and LE, respectively. Slit-lamp fundus examination revealed papilledema associated with diffuse fla me-shaped haemorrhages and macular hard exu dates. The patient underwent a CT-angiography that showed subtotal thrombosis of right transver se sinus associated with congenital stenosis of the lateral tract of left transverse sinus. Patient was immediately treated with anticoagulant-therapy and Acetazolamide, and the estrogen-progestin oral therapy was stopped. After 5 months, BCVA increased to 0.3 in the RE and 0.7 in the LE and fundus examination revealed the regression of pa pilledema and retinal haemorrhages.
Discussion: CVST is a diagnosis that should be considered for patients with increased intra cranial pressure, particularly in all the situations in which there is concomitant presence of risk factors related to this pathological condition.
Conclusions: This case demonstrates the im portance of a multidisciplinary approach in all those patients in which there is the suspect of CVST.
Keywords
Papilledema, cerebral venous sinus thrombosis, intracranial hypertension.
sufficienti nel individuare un processo trombotico, ci si avvale di metodiche più sensibili quali l’An gio-TC e l’Angio-RM.
Presentiamo un un caso di trombosi dei seni venosi cerebrali verificatasi in una ragazza di 18 anni con contemporanea disgenesia del seno trasverso controlaterale.
Caso clinico
Una ragazza di 18 anni di etnia caucasica si pre
senta presso la nostra Unità Operativa con una storia di offuscamento visivo bilaterale associato a cefalea e sensazione di restringimento del campo visivo.
La paziente riferisce un dolore cervico-brachiale ed una parestesia bilaterale coinvolgente gli arti superiori. In anamnesi viene riportato un episodio influenzale occorso pochi giorni prima dell’insor genza della sintomatologia ed l’inizio da circa un mese di una terapia estro-progestinica per un’ame norrea secondaria.
L’esame dell’acuità visiva si dimostra di 1/50 nell’occhio destro e 1/20 nell’occhio sinistro. L’a nalisi del segmento anteriore risulta nella norma e non vi sono alterazioni a carico della motilità oculare né diplopia.
L’esame del campo visivo (30-2) mostra una quasi completa estinzione della sensibilità retinica in oc chio destro ed uno scotoma inferiore con parziale risparmio dell’emicampo superiore nell’occhio sini stro. (Figura 1A-B)
L’esame del fondo oculare mostra un papilledema bilaterale accompagnato da diffuse emorragie a fiamma ed essudati duri maculari. (Figura 2A) Tali manifestazioni associate con la sintomatologia sistemica riferita ci suggeriscono l’urgente esecu zione di una TC encefalo seguita da una RM en cefalo, in modo da poter escludere la presenza di processi espansivi intracranici o di idrocefalo; entrambi gli esami neuroradiolologici risultano ne gativi. Nel sospetto di un’ipertensione intracranica idiopatica, la paziente viene sottoposta a puntura lombare, che risulta alterata con valori di pressio ne di apertura di 45 mmHg (valori normali 8-15 mmHg), mentre l’analisi chimico-fisica del liquor cefalo-rachidiano si dimostra nella norma. Gli ul teriori esami emato-chimici eseguiti non mostrano alterazioni compatibili con infezioni sistemiche in atto, mentre la ricerca di una sottostante discra sia emocoagulativa risulta alterata con un valore dell’omocisteina plasmatica oltre i limiti di norma (21.99 µm/L; valori normali 5-15 µm/L). In col laborazione con i colleghi neurologi, si decide di sottoporre la paziente ad un imaging neurora diologico ulteriormente approfondito, eseguendo quindi un Angio-TC con particolare attenzione alla vascolarizzazione venosa intra- ed extra-cranica: l’esame evidenzia un difetto di riempimento del seno venoso trasverso di destra dovuto a trombosi
Volume XIII - 2/2021 - 13
Figura 1. L’esame del campo visivo (30-2) mostra un marcata riduzione della sensibilità retinica in occhio destro ed uno scotoma inferiore con parziale risparmio dell’emicampo superiore nell’oc chio sinistro.


subtotale con associate una parziale trombosi del seno sagittale superiore ed una stenosi congenita del tratto laterale del seno trasverso di sinistra. (Fi gura 2B)
Sulla base delle linee guida, la paziente viene prontamente trattata con terapia anticoagulante e con la somministrazione di Acetazolamide per via orale (250 mg per 4 volte al giorno), in modo da poter prontamente ridurre l’ipertensione endocrani ca correlata alla trombosi dei seni venosi cerebra li; inoltre si decide di interrompere immediatamen te la terapia estro-progestinica orale.

La paziente viene successivamente rivalutata a 5 mesi dall’insorgenza dei sintomi: l’acuità visiva si dimostra sensibilmente migliorata, con 3/10 nell’occhio destro e 7/10 nell’occhio sinistro. Inol tre, l’esame del fondo oculare rivela una completa regressione del papilledema e delle emorragie re tiniche a fiamma, con persistenza di un sottile velo gliale in corrispondenza della papilla ottica e di essudati duri nel settore maculare. (Figura 3A) Inol tre il campo visivo mostra un netto miglioramento della sensibilità retinica in entrambi gli occhi. (Fi gura 3B) La valutazione neuroradiologica, sempre
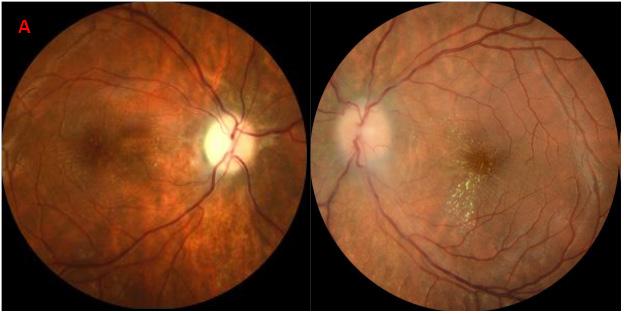
Figura 2a -B. Retinografia che evidenzia papilledema bilaterale con diffuse emorragie a fiamma ed essudati duri in regione maculare. (A) Angio-TC (sezione coronale) che mostra un difetto di riempimento del seno trasverso di destra dovuto ad una trombosi subtotale (freccia rossa) e una stenosi congenita del tratto laterale del seno tra sverso di sinistra (freccia gialla). (B)

14 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
Figura 3a -B. Dopo 5 mesi dall’insorgenza della sintomatologia, la retinografia mostra la com pleta regressione del papilledema e delle emorragie retiniche, con persistenza di un velo gliale e di essudati duri maculari. (A) L’esame del campo visivo mostra un netto miglioramento della sensibilità retinica in entrambi gli occhi. (B)



basata sull’Angio-TC, conferma il miglioramento clinico dimostrando la parziale ricanalizzazione del seno trasverso di destra, sebbene con la per sistenza di difetti di riempimento nella porzione caudale.
Discussione
La trombosi dei seni venosi cerebrali è una diagnosi da prendere in considerazione in tut ti quei pazienti con ipertensione endocranica. Si verifica in seguito a danno endoteliale e ral lentato flusso sanguigno, condizioni entrambe
correlate con alterazioni coagulative e alterata densità sanguigna. Il seno sagittale superiore è quello più frequentemente coinvolto in fenomeni di trombosi, sia nei bambini che negli adulti. Inoltre la maggior parte di questi pazienti è affet ta da condizioni di ipercoagulabilità derivante da differenti discrasie emo-coagulative quali la mutazione del Fattore V di Leiden, deficit di pro teina C e proteina S, presenza di anticorpi an ti-cardiolipina, trombocitemia ed elevati livelli di omocisteina plasmatica. Infine, mutazioni gene tiche coinvolgenti la metiltetraidrofolato-reduttasi
Volume XIII - 2/2021 - 15 PAPILLEDEMA ASSOCIATO AD IPERTENSIONE ENDOCRANICA IN PAZIENTE CON TROMBOSI DEL SENO VENOSO TRASVERSO E DISGENESIA DEL SENO TRASVERSO CONTROLATERALE
(mutazione gene MTHFR) possono condurre ad elevati livelli di omocisteina.4 Ciò che è rende peculiare il caso che abbiamo presentato è la contemporanea presenza di fattori di rischio per trombosi (elevati livelli di omocisteina, utilizzo di terapia estro-progestinica orale in una giovane paziente) e di una malformazione anatomica congenita rappresentata dalla disgenesia di un seno trasverso.
Questo caso conferma inoltre come in questi particolari condizioni di aumentato rischio di trombosi cerebrale sia di fondamentale impor tanza l’utilizzo di esami neuro radiologici più sensibili, quali l’Angio-TC e l’Angio-RM. È mol to importante considerare che il neuro-imaging tradizionale, rappresentato principalmente dal la TC e dalla RM, non sempre è in grado di individuare fenomeni di trombosi, con un tasso di falsi negativi che può arrivare fino al 34%, e che le manifestazioni cliniche sono molto varia bili e assolutamente non specifiche: tutto que sto conduce inevitabilmente ad una diagnosi ritardata in quanto spesso la trombosi dei seni venosi cerebrali viene confusa con un’iperten sione endocranica idiopatica e quindi trattata
esclusivamente con terapia diuretica, postici pando la somministrazione di farmaci antico agulanti.
Una meta-analisi realizzata da Coutinho et al.5 ha dimostrato come la TAO fosse associata ad una riduzione della mortalità in acuto del 13% (CI 95%; 27-1%; p=0.08) e ad un riduzione del rischio assoluto di morte del 15%, in assenza di aumento di lesioni emorragiche. Gli autori inol tre hanno evidenziato una maggiore frequenza di trombo-embolia polmonare nei pazienti che non erano in trattamento con farmaci anticoa gulanti orali.
Conclusione
Il caso che abbiamo presentato dimostra l’im portanza di un approccio multidisciplinare, con la necessità di stretta collaborazione fra diffe renti figure mediche (neurologi, neuroradiologi ed oftalmologi), in tutti quei pazienti con iperten sione endocranica nei quali si sospetta la trom bosi dei seni venosi cerebrali. Tale approccio multidisciplinare è fondamentale per preservare non solo la funzionalità visiva ma anche la vita dei pazienti.
Bibliografia
1. Bousser MG, Ferro JM. Cerebral venous thrombosis: An update. Lancet Neurol. 2007; 6:162–70.
2. Saposnik G, Barinagarrementeria F, Brown RD Jr, et al. Dia gnosis and management of cerebral venous thrombosis: a statement for healthcare professionals from the American He art Association/American Stroke Association. Stroke 2011; 42:1158-1192.
3. Leach JL, Fortuna RB, Jones BV, et al. Imaging of cerebral ve
Indirizzo per la corrispondenza Edoardo Cavallero Dipartimento di Oftalmologia, IRCCS Ospedale San Raffae le, Università Vita-Salute, Milano - Italia Tel. +39 02 26433589
Email: edoardo.cavallero1986@gmail.com
nous thrombosis: current techniques, spectrum of findings, and diagnostic pitfalls. Radiographics 2006; 26 (Suppl. 1): S19–41.
4. Strominger MB, Weiss GB, Mehler MF. Asymptomatic unilate ral papilledema in pseudotumor cerebri. J Clin Neuroophthal mol 1992; 12: 238–241.
5. Coutinho J, De Bruijn SF, Deveber G, Stam J. Anticoagulation for cerebral venous sinus thrombosis. Cochrane Database Syst Rev. 2011:CD002005.
16 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina




Redazione: Strada 4 Milano Fiori, Palazzo Q7 – 20089 Rozzano (MI) Sede operativa: FGE srl − Regione Rivelle 7/F − 14050 Moasca (AT) Tel. 0141 1706694 – Fax 0141 856013 e-mail: info@fgeditore.it − www.fgeditore.it Ordina la tua copia su www.fgeditore.it L’EVOLUZIONE DELLE LENTI INTRAOCULARI MULTIFOCALI Roberto Carnevali ATLANTE DI DIAGNOSTICA OCULARE Guida alla interpretazione delle immagini: Ecografia, OCT, OCTA, Fluorangiografia Luisa Pierro
Vitrectomia via solco ciliare a 2 vie con tecnica di Yamane modificata per IOL dislocata
Abstract
Scopo: Proporre una nuova tecnica chirurgica che preveda la realizzazione di una vitrectomia via solco ciliare e l’impianto di una IOL a fissa zione sclerale senza sutura attraverso due sole sclerotomie con trocar 27 gauge. L’obiettivo è svi luppare una tecnica meno invasiva, riducendo il numero di ferite chirurgiche rispetto alle tecniche comunemente utilizzate.
Metodi: A ore 3 e 9 vengono inseriti due trocar 27 gauge, entrambi a 2 mm dal limbus corneale. La lente lussata o la IOL dislocata viene rimossa e viene eseguita una vitrectomia anteriore e, se ne cessario, posteriore attraverso gli stessi due trocar. Infine, viene inserita una IOL a tre pezzi e viene eseguita una fissazione sclerale senza sutura se condo la tecnica di Yamane modificata, realizzan do due flange alle estremità degli apti della IOL.
Risultati: La riduzione del numero di ferite chirur giche consente un minor rischio di ipotonia posto peratoria, una minore incidenza di complicanze intra e postoperatorie e un minor disagio per il paziente nel periodo postoperatorio.

Conclusioni: La tecnica che presentiamo per l’impianto di una IOL a fissazione sclerale senza sutura ha il vantaggio di ridurre il numero di scle rotomie necessarie, in un’ottica di chirurgia meno invasiva, e di consentire una vitrectomia sia ante riore che posteriore.
Keywords
Dislocation, flanged haptics, minimally invasive technique, sutureless intrascleral intraocular lens fixation, vitrectomy, Yamane technique.
Abstract
Purpose: To propose a new surgical technique that involves the realization of a via ciliary sulcus vitrectomy and the implantation of a sutureless scleral fixation IOL through only two sclerotomies with 27-gauge trocar. The aim is to develop a less invasive technique, reducing the number of surgical wounds compared to the commonly used techniques.
Methods: Two 27-gauge trocars are inserted at 3 and 9 o’clock, both 2 mm from the corneal limbus. The dislocated lens or IOL is removed and an anterior and, if necessary, posterior vitrectomy is performed through the same two trocars. Final ly, a three-piece IOL is inserted and a scleral fixa tion without suture is performed according to the modified Yamane technique, making two flanges at the ends of the IOL haptics.
Results: The reduction of the number of surgi cal wounds allows for a lower risk of postope rative hypotony, a lower incidence of intra and post-operative complications and less patient di scomfort in the postoperative period.
Conclusions: The technique we present for the implantation of a scleral fixation IOL without suture has the advantage of reducing the number of sclerotomies required, with a view to a less in vasive surgery, and allowing both an anterior and posterior vitrectomy.
Keywords
Dislocation, flanged haptics, minimally invasive technique, sutureless intrascleral intraocular lens fixation, vitrectomy, Yamane technique.
18 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
Luca Ventre, Paolo Caselgrandi, Guglielmo Parisi, Paola Marolo, Michele Reibaldi Dipartimento di Scienze Chirurgiche, Sezione Clinica Oculistica, Università di Torino, Torino, Italia
Luca Ventre
Introduzione
Negli ultimi anni sono state descritte diverse tecniche di impianto di lenti intraoculari (IOL) a fissazione sclerale senza sutura con una IOL a tre pezzi per il trattamento di pazienti afachici o con lussazione del cristallino o della IOL senza un adeguato supporto capsulare. Un supporto capsulare insufficiente è spesso secondario a traumi, precedenti interventi di cataratta compli cati, sindrome da pseudoesfoliazione o sindro me di Marfan1,2 È diventata molto popolare la tecnica descritta da Yamane et al.3, in cui vengono utilizzati due aghi a parete sottile da 30 gauge per aggan ciare ed esternalizzare l’apto di una IOL a 3 pezzi, per ridurre al minimo le dimensioni delle sclerotomie e quindi il rischio di ipotonia posto peratoria rispetto alle tecniche di fissazione scle rale senza sutura precedentemente utilizzate. In un lavoro successivo, Yamane et al.4 descrive una nuova variante della tecnica che prevede l’allargamento delle estremità degli apti indotto dalla cauterizzazione, per formare delle flange che aumentano la stabilità della IOL e diminui scono il rischio di dislocazione.
Sono state descritte molteplici varianti della tec nica Yamane, incluse alcune che utilizzano dei trocar di calibro 27 gauge anziché degli aghi a parete sottile di calibro 30 gauge per creare dei tunnel sclerali da cui esternalizzare l’apto, suggerendo una maggiore versatilità e maneg gevolezza nell’esecuzione della procedura5-13 In questo articolo proponiamo una nuova tecni ca che prevede la realizzazione di una vitrecto mia via solco ciliare e l’impianto di una IOL a fissazione sclerale senza sutura con una tecnica di Yamane modificata attraverso due sole sclero tomie con trocar di calibro 27 gauge. L’obiettivo è quello di sviluppare una tecnica meno inva siva, riducendo il numero di ferite chirurgiche rispetto alle tecniche comunemente utilizzate in cui vengono eseguite tre sclerotomie per vitrec tomia e altre due per estrarre gli apti della IOL.
Tecnica chirurgica
A ore 3 e 9 vengono inseriti due trocar valvolati di calibro 27 gauge, entrambi a 2 mm dal lim bus corneale.
I due trocar vengono inseriti a ore 3 e 9 per ché queste sono le posizioni che più facilitano l’esecuzione della vitrectomia. Inoltre, gli occhi dei pazienti che devono sottoporsi a questa tec nica sono affetti da sublussazioni o lussazioni del cristallino/IOL, spesso legate a sindrome da pseudoesfoliazione (PEX), traumi o altre patolo gie con rischio di sviluppare ipertono oculare. Pertanto in questi pazienti è utile risparmiare la congiuntiva e la sclera nei settori superiori per eventuali futuri interventi di glaucoma.
Estrusione della lente/IOL dislocata e vitrectomia
La tecnica chirurgica differisce a seconda della situazione che si presenta:
• Cataratta sublussata
In caso di cataratta sublussata, l’incisione corne ale viene eseguita a ore 12 con un tagliente da 2,2 mm. In camera anteriore viene introdotto un viscoelastico dispersivo. Viene eseguita un’inci sione corneale di servizio con un tagliente 15 gradi, situata a 90° in senso orario dall’incisio ne corneale principale.
Viene eseguita una capsuloressi continua utiliz zando una pinza dedicata. A questo punto, se necessario, alle ore 1.30, 4.30, 7.30, 10.30 si possono posizionare quattro uncini iridei per sostenere la capsula anteriore. Si procede infine alla facoemulsificazione della cataratta e alla rimozione del sacco capsulare. • IOL lussata in camera vitrea In caso di IOL lussata in camera vitrea, si esegue prima una vitrectomia anteriore attraverso i due trocar posti a ore 3 e 9, dove vengono inseriti il vitrectomo e la cannula di infusione, utilizzando la luce emessa dal microscopio. Successivamente, viene eseguita un’incisione corneale di servizio con un tagliente 15 gra di, situata a ore 6, nella quale viene inserita la cannula di infusione durante l’esecuzione della vitrectomia posteriore, introducendo la sorgente luminosa e il vitrectomo nei due trocar a ore 3 e 9.
Con una pinza vitreale 27 gauge la IOL viene recuperata e portata in camera anteriore. Una volta posizionata la IOL sull’iride, viene pratica ta un’incisione corneale a ore 12 utilizzando
Volume XIII - 2/2021 - 19
un tagliente da 2,2 mm. Nel caso di una IOL pieghevole, il taglio viene allargato a 3 mm e la IOL viene estratta con una pinza dopo averla piegata introducendo una spatola nell’incisione corneale a ore 6 (Figura 1). Nel caso di una IOL rigida, il taglio viene allargato a 5,5 mm e la IOL viene estratta con una pinza senza piegarla. • IOL sublussata
In caso di IOL sublussata, l’incisione corneale viene eseguita a ore 12 con un tagliente da 2,2 mm. In camera anteriore viene introdotto un viscoelastico dispersivo. Viene praticata un’inci sione corneale di servizio con un tagliente 15 gradi, situata a ore 6.
La IOL viene afferrata con una pinza, portata in camera anteriore e posizionata sull’iride. Da qui si procede alla rimozione della IOL come precedentemente descritto nel caso della IOL di slocata in camera vitrea.
In caso di cataratta o IOL sublussata, dopo aver le asportate, si esegue una vitrectomia anteriore attraverso i due trocar posti a ore 3 e 9, dove vengono inseriti il vitrectomo e la cannula di in fusione, sfruttando la luce emessa dal microsco pio.
Dopo la vitrectomia anteriore, la periferia retini ca viene controllata sotto indentazione, introdu cendo la cannula di infusione in un trocar e la sorgente luminosa nell’altro.
Inserimento e fissazione della IOL
Un viscoelastico dispersivo viene introdotto in
camera anteriore e una IOL acrilica a 3 pezzi viene inserita attraverso l’incisione corneale prin cipale mediante un iniettore. Il primo apto vie ne inserito dietro l’iride e contemporaneamente viene afferrato con una pinza vitrea 27 gauge inserita in uno dei due trocar, mentre il secondo apto viene tenuto all’esterno della camera an teriore per evitare che la IOL cada in camera vitrea (Figura 2).


Il primo apto viene esternalizzato sulla congiun tiva con l’estrazione prima del trocar e poi della pinza vitrea 27 gauge che lo trattiene (Figura 3). A questo punto l’estremità dell’apto viene cauterizzata per formare una flangia. Con una pinza si porta il secondo apto in ca mera vitrea dove viene preso con una pinza vitreale 27 gauge inserita nel secondo trocar
Figura 2. Iniezione della IOL in camera ante riore. Il primo apto viene preso con una pinza vitreale 27 gauge inserita nel trocar.
20 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
Figura 1. Estrazione della IOL sublussata senza tagliarla. Si piega la IOL con l’uso di una pinza e di una spatola (A), si procede alla sua estrazione attraverso l’incisione corneale principale (B).
Figura 3. Esternalizzazione dell’apto. Si pro cede dapprima all’estrazione del trocar e in seguito all’estrazione della pinza vitreale 27 gauge con la fuoriuscita dell’apto.
ancora in sede (Figura 4). In modo analogo al primo apto, si esternalizza anche il secondo con l’estrazione del trocar e della pinza e si forma una flangia all’estremità dell’apto tramite caute rizzazione. Le flange degli apti vengono quindi spinte indietro e ricoperte con la congiuntiva. L’incisione corneale principale viene suturata con un punto in Nylon 10/0 mentre all’incisione corneale di servizio viene applicata l’idrosutura.
Discussione
La tecnica di fissazione della IOL a livello sclerale tramite la formazione di flange sulle estremità degli apti proposta da Yamane4 è diventata molto popolare e hanno iniziato a diffondersi diverse varianti. In modo particolare la stabilizzazione degli apti della IOL tramite trocar 27 gauge, al posto degli aghi 30 gau ge a parete sottile come descritto dalla tecnica originale di Yamane, risulta essere più maneg gevole soprattutto per i chirurghi che hanno già una buona padronanza con la chirurgia vitre o-retinica, come descrive M.K. Walsh nel suo lavoro5. L’autore indica infatti che l’utilizzo dei trocar permette diversi vantaggi tra cui una più agevole esternalizzazione degli apti, sia per ché non bisogna più inserire le loro estremità in stretti aghi sia perché è possibile esternalizzare un apto per volta senza doverlo fare per tutti e due simultaneamente.
La necessità di dover sottoporre questi pazienti privi di un supporto capsulare a una vitrecto
Figura 4. Fissaggio del secondo apto. Con una pinza si porta il secondo apto in camera vitrea dove viene preso con una pinza vitreale 27 gauge inserita nel secondo trocar.
mia via pars plana fa sì tuttavia che gli occhi interessati debbano subire almeno cinque scle rotomie, contando i tre accessi standard per la vitrectomia e i due per la fissazione degli apti. La tecnica che presentiamo in questo lavoro ha il vantaggio di ridurre il numero delle sclero tomie necessarie, nell’ottica di una chirurgia meno invasiva. Riducendo il numero delle ferite chirurgiche, ci si aspetta una minor incidenza di complicanze intra e postoperatorie e un mi nor discomfort del paziente nel postoperatorio. In letteratura Ishikawa et al. ha proposto nel suo lavoro8 una tecnica di Yamane modificata che riduce il numero delle sclerotomie ai soli tre ac cessi necessari per effettuare una vitrectomia via pars plana. Invece che fare due nuovi accessi per inserire i due aghi 27 gauge per fissare e stabilizzare gli apti della IOL, gli aghi vengono inseriti in due dei tre trocar usati per eseguire la vitrectomia, evitando così due ferite chirurgi che rispetto alla tecnica originale di Yamane. Ishikawa nel suo studio ha messo a confronto le due tecniche evidenziando che non si riscontra no differenze in termini di acuità visiva postope ratoria tra l’una e l’altra tecnica. In questo contesto, la tecnica che noi presentia mo per l’impianto di una IOL a fissazione sclera le senza sutura si propone di ridurre ulteriormente il numero di sclerotomie necessarie, effettuando due soli accessi, uno ad ore 3 e uno ad ore 9, entrambi a 2 mm dal limbus corneale. Gli stes si due accessi possono essere usati anche per


Volume XIII - 2/2021 - 21
VITRECTOMIA VIA SOLCO CILIARE A 2 VIE CON TECNICA DI YAMANE MODIFICATA PER IOL DISLOCATA
una vitrectomia anteriore e posteriore. In questo modo viene standardizzata una tecnica di fissa zione di IOL a livello sclerale, adattabile a qua lunque evenienza: occhi vitrectomizzati, occhi non vitrectomizzati in cui è necessaria la sola vitrectomia anteriore, occhi non vitrectomizzati
in cui è necessaria una vitrectomia completa. Questa tecnica inoltre prevede di effettuare una vitrectomia anteriore per via pars plana e questo aspetto permette di ridurre le trazioni vitreali che ne conseguono rispetto a un accesso per via limbare.
Bibliografia
1. Wagoner MD, Cox TA, Ariyasu RG, et al. Intraocular lens implantation in the absence of capsular support: A report by the American Academy of Ophthalmology. Ophthal mology. 2003;110(4):840-859. doi:10.1016/S01616420(02)02000-6
2. Shen JF, Deng S, Hammersmith KM, et al. Intraocular Lens Im plantation in the Absence of Zonular Support: An Outcomes and Safety Update: A Report by the American Academy of Ophthalmology. Ophthalmology. 2020;127(9):1234-1258. doi:10.1016/j.ophtha.2020.03.005
3. Yamane S, Inoue M, Arakawa A, Kadonosono K. Suture less 27-gauge needle-guided intrascleral intraocular lens implantation with lamellar scleral dissection. In: Ophthalmo logy. Vol 121. Ophthalmology; 2014:61-66. doi:10.1016/j. ophtha.2013.08.043
4. Yamane S, Sato S, Maruyama-Inoue M, Kadonosono K. Flanged Intrascleral Intraocular Lens Fixation with Double-Ne edle Technique. In: Ophthalmology. Vol 124. Elsevier Inc.; 2017:1136-1142. doi:10.1016/j.ophtha.2017.03.036
5. Walsh MK. Sutureless Trocar-Cannula-Based Tran sconjunctival Flanged Intrascleral Intraocular Lens Fixa tion. Retina. 2017;37(11):2191-2194. doi:10.1097/ IAE.0000000000001593
6. Todorich B, Stem MS, Kooragayala K, et al. STRUCTURAL ANALYSIS AND COMPREHENSIVE SURGICAL OUTCO MES OF THE SUTURELESS INTRASCLERAL FIXATION OF SECONDARY INTRAOCULAR LENSES IN HUMAN EYES. Retina (Philadelphia, Pa). 2018;38(Suppl 1):S31-S40. doi:10.1097/IAE.0000000000001941
7. Stem MS, Wa CA, Todorich B, et al. 27-GAUGE SUTURE
Indirizzo per la corrispondenza Dr. Paolo Caselgrandi Dipartimento di Scienze Chirurgiche, Sezione Clinica Oculistica, Università di Torino, Via Cherasco 23, Torino 10126, Italia. Tel. 333 3993571 E-mail: caselgrandi.paolo@gmail.com
LESS INTRASCLERAL FIXATION of INTRAOCULAR LENSES with HAPTIC FLANGING: Short-Term Clinical Outcomes and a Disinsertion Force Study. Retina. 2019;39(11):2149-2154. doi:10.1097/IAE.0000000000002268



8. Ishikawa H, Fukuyama H, Komuku Y, et al. Flanged intraocular lens fixation via 27-gauge trocars using a double-needle tech nique decreases surgical wounds without losing its therapeu tic effect. Acta Ophthalmologica. 2020;98(4):e499-e503. doi:10.1111/aos.14313
9. Abbey AM, Hussain RM, Shah AR, et al. Sutureless scleral fixation of intraocular lenses: Outcomes of two approaches. The 2014 yasuo tano memorial lecture. Graefe’s Archive for Clinical and Experimental Ophthalmology. 2014;253(1):1-5. doi:10.1007/s00417-014-2834-9
10. Todorich B, Thanos A, Woodward MA, Wolfe JD. Sutureless intrascleral fixation of secondary intraocular lens using 27-gau ge vitrectomy system. Ophthalmic Surgery Lasers and Ima ging Retina. 2016;47(4):376-379. doi:10.3928/2325816020160324-14
11. Totan Y, Karadag R. Trocar-assisted sutureless intrascleral po sterior chamber foldable intra-ocular lens fixation. Eye (Basing stoke). 2012;26(6):788-791. doi:10.1038/eye.2012.19
12. Hu ZX, Lin HS, Ye L, et al. Sutureless Intrascle ral Haptic-Hook Lens Implantation Using 25-Gau ge Trocars. Journal of Ophthalmology. 2018;2018. doi:10.1155/2018/9250425
13. Thanos A, Lau-Sickon LK, Wolfe JD, Hassan TS. Three Port Sutu reless Posterior Chamber Intraocular Lens Intrascleral Fixation: A Novel Approach. Retina. 2019;39:S16-S20. doi:10.1097/ IAE.0000000000001925
22 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
Allegato alla rivista trovi un campione dell’opuscolo SFK. Puoi richiedere n. 50 copie gratuite da mettere a disposizione dei tuoi pazienti in sala d’attesa Richiedi gli opuscoli a: info@fgeditore.it














SCOPRI PERCHÉ È IMPORTANTE CONTROLLARE GLI OCCHI SIN DAI PRIMI ANNI DI VITA! 10/10 9/10 8/10 Lions Clubs International MULTIDISTRETTO 108 - ITALY Campagna di prevenzione dell’ambliopia INIZIATIVA PROMOSSA DA CON IL CONTRIBUTO DI LENTI DA VISTA HOYA PER LA GESTIONE DELLA PROGRESSIONE MIOPICA Con il patrocinio di Una iniziativa Lions Clubs International MULTIDISTRETTO 108 - ITALY LA VISIONENEL istruzioniBAMBINO: per l’usoManuale pratico per genitori consapevoli
ADERISCI anche tu! visita il sito www.sightforkids.it
Multimodal imaging di cisti vitreale. Case report
1. U.O.C. di Oculistica, Ospedale di Melegnano, Milano, Italia
2. Fondazione Retina 3000, Milano
Riassunto
Riportiamo il caso clinico di una cisti vitreale in paziente maschio di 71 anni, analizzando le ca ratteristiche di quest’entità strutturale mediante il multimodal imaging e soffermandoci in particolare sull’angiografia OCT.
Il paziente, che giungeva alla nostra attenzione per una visita oculistica di routine, non lamentava sintomi e non riferiva storia pregressa di trauma o infezione oculare.
Per individuare una cisti vitreale, la retinografia e l’esame del fondo oculare rappresentano il primo step necessario, tuttavia l’utilizzo dell’ecografia oculare, dell’OCT e dell’Angiografia - OCT è di rimente per definirne il contenuto, i rapporti con la base vitreale e per confermare l’ipotesi diagno stica.
Keywords
Cisti vitreale, multimodal imaging, optical coherence tomography angiography
Abstract
Vitreous cyst in a 71-year-old man was analyzed using multimodal imaging and focusing on optical coherence tomography angiography in order to confirm its content. The patient was referred to our Hospital for routine examination. He did not com plain of symptoms, and he did not report previous history of trauma or ocular infection. Retinography and fundus examination are necessary to identify the cyst. However, the use of ocular ultrasound, optical coherence tomography (OCT) and OCT angiography has been decisive in defining its con tent and its relationships with the vitreous, confir ming the suspected diagnosis.
Keywords
Vitreous cyst, multimodal imaging, optical coherence tomography angiography
Introduzione
Le cisti vitreali, descritte per la prima volta nel 1964 da Duke-Elder come “curiosità oculari”, sono rare entità strutturali individuabili mediante esame del fondo oculare.1 Nella maggior parte dei casi sono asintomatiche, occasionalmente invece possano associarsi a floaters e miodesop sie.1 Sebbene l’eziopatogenesi non sia ancora chiaramente definita, tipicamente si distinguono
in cisti vitreali congenite ed acquisite. Le forme congenite, descritte da Lischs e Rochel3, sono più comunemente non pigmentate, traslucide e loca lizzate anteriormente al disco ottico. Si ritiene che la loro formazione sia una diretta conseguenza dell’incompleta regressione del vitreo primario e/o di una persistenza di residui dell’arteria ia loidea.3 Nella letteratura scientifica sono altresì descritti casi di cisti vitreali acquisite in pazienti con pregressa storia di trauma oculare, distacchi

24 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
Federica Fossataro
Federica Fossataro1
Giulio Maione1
Alfredo Pece1,2
di retina, retinoschisi, distrofie retiniche ereditarie e vitreiti ad eziologia infettiva.4,5

Caso clinico
Uomo di 71 anni giungeva alla nostra attenzio ne per visita oculistica di routine. L’acuità visiva era 20/20 in entrambi gli occhi (OU). L’esame del segmento anteriore non mostrava segni di in fiammazione. Il cristallino era trasparente e il tono oculare normale in OU. L’esame del fondo oculare e la retinografia dell’occhio sinistro evidenziavano la presenza di una formazione ovoidale, lievemen te pigmentata, mobile, nella cavità vitreale e loca lizzata in posizione primaria inferiormente al disco ottico. Sospettando la presenza di una cisti vitrea
le, il paziente veniva sottoposto ad esecuzione del multimodal imaging per conferma diagnostica. Gli esami infrarosso e red-free mettevano in evidenza rispettivamente i contorni netti e bel delimitati della cisti e la presenza di multiple aree iperrefletten ti al suo interno. All’ecografia oculare B-scan, la lesione vitreale si presentava mobile, con bordi iperecogeni e con contenuto ipoecogeno, non mostrando aderenze con la base posteriore del vi treo né trazioni vitreoretiniche. Con l’esame OCT (Optical Coherence Tomography) analizzavamo più della metà della cisti vitreale che presentava bordi sottili e moderatamente iperreflettenti, con contenuto iporeflettente. L’OCT-A (Optical Cohe rence Tomography - Angiography), eseguita per
Retinografia del fondo oculare (TrueColor Confocale) che evidenzia la presenza di una singola cisti vitreale lievemente pigmentata, mobile, con ombreggiamento posteriore, localizzata infe ro-temporalmente al disco ottico (A). L’esame Spectral Domain (SD)-OCT permette di visualizzare oltre metà della cisti vitreale, che risulta caratterizzata da bordi mediamente iperreflettenti e contenuto iporeflettente (B). La scansione OCT-A (6x6 mm AngioRetina) evidenzia il plesso vasco lare superficiale retinico sottolineando la trasparenza della cisti vitreale (C). La diagnosi è stata confermata dall’esame ecografico B scan con sonda 15 MHz che evidenzia iperecogenicità dei margini e ipoecogenicità del contenuto (D).
Volume XIII - 2/2021 - 25
escludere eventuali anomalie vascolari a carico della cisti, permetteva di confermare la sua quasi totale trasparenza, permettendoci di visualizzare il plesso vascolare retinico superficiale sottostante.
Considerata l’assenza di sintomatologia e la sto ria clinica anamnestica negativa, si optava per un follow-up di routine.
Discussione
Nel caso esaminato il paziente non mostrava se gni di infiammazione né lamentava sintomi ocu lari.
Pertanto, considerata anche l’anamnesi oculare negativa, la cisti vitreale sembrerebbe un reperto occasionale.
L’esame del fondo oculare costituisce il primo esame per la diagnosi della cisti vitreale, tuttavia l’utilizzo del multimodal imaging può essere utile per confermare la natura di quest’entità strutturale definendone con maggior precisione il suo conte nuto ed individuando eventuali trazioni vitreo-reti niche.6,7
L’esame dell’infrarosso (IR) e la retinografia evi denziano i bordi netti e ben demarcati della ci sti. Quest’ultima appare caratterizzata da una superficie lievemente pigmentata e da multiple aree iperreflettenti alla scansione red-free. All’e cografia oculare (sonda B-scan 15 MHz) la cisti vitreale mostra margini iperecogeni, mentre il suo
contenuto risulta ipoecogeno, confermando così la diagnosi. Inoltre, durante l’esame si evidenzia la sua mobilità nella camera vitrea “free-floating”, permettendo di escludere eventuali rapporti con la base posteriore del vitreo.
L’esame OCT, inoltre, permette di caratterizzare ul teriormente nel dettaglio la cisti vitreale. Come nel caso da noi riportato, i bordi della cisti appaiono mediamente iperreflettenti, mentre il contenuto si presenta iporeflettente.
Fino ad oggi in letteratura non sono state anco ra descritte le caratteristiche della cisti vitreale mediante Angiografia - OCT (OCT-A). L’OCT-A identificando il movimento degli eritrociti nei vasi sanguigni, permette di individuare ed analizzare nel dettaglio i plessi vascolari retinici e coroideali. Abbiamo pertanto eseguito una scansione OCT-A centrata sulla cisti vitreale per escludere eventuali anomalie vascolari correlate ad essa e poter de finire con maggior precisione la natura della le sione stessa. Dall’immagine appare chiaramente evidente il plesso vascolare superficiale della re tina con aspetto normale, nonostante l’anomalia vitreale sovrastante, confermandone pertanto la sua trasparenza. Alla luce degli esami effettuati e dell’assenza di sintomatologia del paziente, considerando la cisti vitreale nel nostro paziente un reperto occasiona le, abbiamo optato per un follow-up di routine.
Bibliografia
1. Duke-Elder S: Anomalies in the vitreous body. In: Duke-Elder S (ed.). System of Ophthalmology 1964: 3: 763-770. Henry Kimpton, London, Great Britain.
2. Cruciani F, Santino G, Salandri AG. Monolateral idiopathic cyst of the vitreous. Acta Ophthalmol. Scand 1999: 77: 601-603.
3. Lisch W & Rochels R: Zur Pathogenese kongenitaler Glaskor perzysten. Klin Monatsbl Augenheilkd 1989; 195: 375–378.
4. Desai RU, Saffra NA. Argon Laser Photocystotomy of a Vitre
ous Cyst. Ophthalmic Surg Lasers Imaging. 2010;42:e1–e4.
5. Wood TR & Binder PS: Intravitreal and intracameral cysticerco sis. Ann Ophthalmol 1979; 11: 1033-6.
6. Dogra M, Rapa V, Gautam N. Multimodal imaging of a pig mented vitreous cyst. Ophthalmology 2021 Jan; 128:27.
7. Lu J, Luo Y, Lu L. Idiopathic pigmented vitreous cyst without autofluorescence: a case report. BMC Ophthalmol 2017 Oct 3;17:183.
26 - Volume XIII - 2/2021 GIORNALE ITALIANO DI VitreoRetina
I contributi possono essere redatti come: Articolo originale. Il manoscritto deve rappresentare un contributo originale all’argomento trattato. Saranno valutati manoscritti inerenti la diagnostica, la patologia e la terapia medico-chirurgica delle malattie vitreoretiniche.
Abstract: deve contenere un massimo di 2500 caratteri spazi in clusi e deve es sere così strutturato: Scopo del lavoro, Materiali e Metodi, Risultati, Conclu sioni.
I1 manoscritto deve contenere un massimo di 25.000 caratteri spazi inclusi e deve essere strutturato come segue: Introduzione e scopo del lavoro, Ma teriali e Metodi, Risultati, Discussione, Conclu sione, Bibliografia, Figure, Tabelle.
Caso Clinico. Il manoscritto deve riportare la descrizione di uno o più casi clinici di particolare interesse sulla diagnostica, patologia e terapia delle ma lattie vitreoretiniche.
Abstract: deve contenere un massimo di 1000 caratteri spazi inclu si e deve essere così strutturato: .Introduzione, Descrizione del caso clinico, Discus sione, Conclusioni.
Il manoscritto deve contenere un massimo di 15000 caratteri spazi inclusi e deve essere strutturato come segue: Introduzione, Descrizione del caso clinico (o più), Discussione, Conclusione, Bibliografia, Figure, Tabelle. Editoriale. Il manoscritto può essere proposto o anche richiesto su invito dell’Editorial Board. Deve essere strutturato come lo sviluppo di un tema di particolare interesse o attualità. Il testo deve contene re un massimo di 25000 caratteri spazi inclusi. Review. Il manoscritto può essere proposto o anche richiesto su invito del l’Editoria! Board. Il testo deve trattare un argomento di particolare attualità ed interesse sulla diagnostica, la patologia e la terapia medico-chirurgica delle malattie vitreoretiniche.
La review deve presentare lo stato dell’arte delle conoscenze sull’argomento, analizzare le differenti opinioni sul problema trattalo, essere aggior nala con gli ultimi dati della letteratura. TI testo deve contenere un massimo di 25000 caratteri spazi inclusi eri essere corredato di abstract per un massimo di 2500 caratteri spazi inclusi. Norme generali. I manoscritti dovranno essere completi di un ab stract in italiano e in inglese e corredati di 3-4 parole chiave (in italiano e inglese).
I manoscritti dovranno essere inviati in formato word (.doc), dattilo scritti con spaziatura doppia e margini di 2,5 cm.
Nella prima pagina di ogni manoscritto dovrà essere indicato il titolo, che dovrà essere breve e descrittivo. A questo seguirà l’elen co degli autori: per ogni autore dovrà essere indicato il nome e il cognome per esteso, la quali fica e l’affiliazione. Infine dovranno essere indicati i dati dell’autore corri spondente.
I manoscritti devono essere accompagnati da una cover letter indi rizzata al l’Editorial Board, corredata dei dati identificativi dell’au tore corrispon dente (nome, cognome, indirizzo, e-mail). La lettera dovrà, inoltre, indicare chiaramente che il manoscritto finale è stato approvalo da tutti gli Autori. La redazione si riserva il diritto di
apportare eventuali modifiche, qualora fosse necessario, previa co municazione all’Autore. Figure, grafici, tabelle. Le figure, le tabelle e i grafici devono essere cor redate di titolo e breve didascalia. Le didascalie devono essere elencate in sieme dopo la bibliografia. Le figure, le tabelle e i grafici devono essere nu merati in ordine progressivo nell’ordine di citazione nel testo. Dopo l’ac cettazione del lavoro, le figure saranno richieste anche in formalo jpeg o tiff con una risoluzione minima di 300 dpi.

Per figure, disegni e grafici ripresi da opere già pubblicate occorre menzio nare la fonte originale; la loro riproduzione sarà effettuata sotto la respon sabilità degli Autori i quali, tranne che per documenti di pubblico dominio, devono essere in possesso della necessaria autorizzazione. Qualora si uti lizzino fotografie di pazienti, questi non dovranno essere identificabili, op pure l’immagine dovrà essere seguita dalla dicitura che «ne è stato consen tito l’uso» e l’Autore ne è legalmente responsabile.
Conflitto di interessi. Occorre riportare nel lesto eventuali conflitti d’in teresse per contributi ricevuti per lo svolgimento del lavoro. Bibliografia. I riferimenti bibliografici devono essere numerati di seguito, nell’ordine in cui essi vengono menzionati per la prima volta nel testo. Essi devono essere individuali nel lesto, nelle tavole e nelle legende con numeri arabi tra parentesi in apice.
I riferimenti bibliografici presenti solo in tavole o in legende di illustrazioni dovrebbero essere citati per esteso e non inseriti nella bibliografia dell’articolo.
Osservazioni non pubblicate e comunicazioni personali non posso no essere usate come riferimenti bibliografici; riferimenti riguardanti comunicazioni scritte possono essere inseriti tra parentesi nel testo. Articoli accettati, ma non ancora pubblicati, possono essere inclusi tra i riferimenti bibliografici indicando il giornale/rivista ed aggiun gendo «in corso di stampa» (tra pa rentesi).
I riferimenti bibliografici devono essere verificali dagli Autori con le docu mentazioni originali. Elencare tutti gli Autori se in numero di 6 o inferiore a 6; se 7 o più elencare solo i primi 3 seguiti da «et al.» come nell’esempio che segue: 1) Spears JR, Henney C, Preevski P, et al. Reperfusion micro vascular ischemia attenuated with aqueous oxygen infusion in a porcine co ronary occlusion model. Circulation 1999;100:512-5.
Avvertenze. l vocaboli in lingua straniera e in latino dovranno essere scritti in corsivo (salvo diversa indicazione degli Autori). In tutti i casi in cui appare un’abbreviazione nel testo (come per gli acronimi), questa dovrà es sere preceduta dalle parole per esteso, salvo il caso di simboli o unità di mi sura standard. La redazione si riserva il di ritto di apportare al testo modifiche di uniformità grafica-redazionale.
I manoscritti respinti non saranno restituiti, ma, a richiesta, sarà restituita l’iconografia allegata. I lavori che non rispettino le norme sopra indicate sa ranno restituiti agli Autori.
GIORNALE ITALIANO DI NORME PER GLI
AUTORI
I manoscritti devono essere inviati alla Redazione ai seguenti indirizzi: simone.donati@uninsubria.it










































































