Prefazione
Quest’opera di Massimo e Umberto Camellin è un compendio molto esaustivo di una tematica che, certamente, non è molto familiare alla gran parte degli Oftalmologi, pur costituendo le basi che portano all’ottenimento di dati di fondamentale importanza per la comune pratica clinica.
I due volumi che la compongono contengono capitoli che spaziano dai principi di ottica alla loro applicazione pratica, con risvolti clinici di importanza non secondaria nell’attività quotidiana dell’Oftalmologo.
Già dal titolo, “Appunti di SemeiOttica Fisiopatologica”, si intuisce che quest’opera è una guida che permette di applicare principi teorici di Ottica Fisica ai diversi test che costituiscono le basi della nostra Professione, permettendoci anche di comprenderne i meccanismi che sono alla base dei risultati di questi, sui quali fonderemo la nostra attività clinica volta a migliorare la funzione visiva del paziente.
Nel primo volume vengono affrontati e spiegati in maniera semplice, gli elementi base dell’ottica fisica e la loro applicazione al mondo dell’Oftalmologia, descrivendo i vizi di refrazione, le tecniche utilizzabili per la loro quantificazione e le conseguenze che esse possono avere sulla qualità della visione. Il volume si conclude con un capitolo molto importante che descrive la Semeiotica strumentale dopo chirurgia refrattiva, una guida che, sono certo, renderà più consapevoli molti Oculisti

Prof. Pasquale Aragona
Professore Ord. di Oftalmologia
Direttore UOC di Oftalmologia
Direttore Scuola di
Specializzazione in Oftalmologia
Università di Messina
9
che credono che la chirurgia refrattiva possa essere un “semplice” intervento chirurgico o parachirurgico, dietro il quale però si possono nascondere parecchie insidie se non effettuato con cautela e con la giusta preparazione del paziente e se non è seguito da un attento monitoraggio dei suoi effetti, a volte non sempre prevedibili.
Nel secondo volume vengono affrontate tematiche direttamente collegate all’esito degli interventi refrattivi: le aberrazioni e la refrazione e il calcolo delle lenti intraoculari che deve essere effettuato sul paziente che si è sottoposto in precedenza a chirurgia refrattiva corneale e che sappiamo essere foriero di molti dispiaceri, se non condotto seguendo le giuste regole e, a volte, anche a dispetto di queste. Anche interventi refrattivi intraoculari, come l’utilizzo di lenti fachiche, devono essere seguiti con attenzione perché possono essere responsabili di alterazioni che possono vanificare il risultato refrattivo ottenuto.
La semeiotica però non è solo quella conseguente a interventi chirurgici ma è molto importante anche in condizioni specifiche come il cheratocono, in cui una diagnosi e un trattamento precoci possono evitare gravi menomazioni visive ai pazienti con la necessità di dover ricorrere a trattamenti chirurgici maggiori, o come nell’applicazione di lenti a contatto, mezzi di correzione visiva che, se usate in maniera opportuna posso costituire un valido presidio ed evitare di dover ricorrere a trattamenti chirurgici più invasivi.
In realtà, nel nostro Paese, a causa di strategie
10
PREFAZIONE
commerciali del passato da parte delle aziende produttrici, l’uso delle lenti a contatto e molto minore di quanto non sia in altri Paesi occidentali. La migliore conoscenza di questi presidi può certamente ottimizzare il loro utilizzo, diffonderne maggiormente l’uso e garantire la possibilità che vengano applicate anche in condizioni cliniche in cui la superficie oculare può presentarsi alterata. Mi congratulo, quindi, con gli Autori per quest’opera di grande utilità pratica e ricca di illustrazioni molto esplicative; sono certo che chi la leggerà potrà trovare in questi due volumi una guida imprescindibile per la migliore comprensione di tecniche che sono alla base di buona parte dell’attività clinica giornaliera.
Prof. Pasquale Aragona
Professore Ordinario di Oftalmologia
Direttore UOC di Oftalmologia
Direttore Scuola di Specializzazione in Oftalmologia Università di Messina
11 PREFAZIONE
Autori

Dott. Umberto Camellin
Medico Chirurgo in formazione
Specialistica in Oftalmologia
Università di Messina

Medico Chirurgo Oculista presso Sekal Microchirurgia Rovigo

Docente Ottica e Optometria
Università degli Studi di Firenze


12
Dott.ssa Luisa Frizziero
Medico Chirurgo Oculista
presso Sekal Microchirurgia Rovigo

Dott.ssa Roberta Di Pietro
Ortottista presso Sekal Microchirurgia Rovigo


Dott. Roberto Carnevali
Medico Chirurgo Oculista
presso Casa di Cura Città di Parma, Responsabile dell’Unità operativa di Oculistica

13
AUTORI
15 Indice pag. pag. pag. pag. pag. pag. pag. pag. Introduzione di Massimo Camellin Prefazione di Pasquale Aragona PRIMO VOLUME 1 Elementi di ottica Massimo Camellin - Luisa Frizziero - Umberto Camellin 2 Vizi di refrazione Massimo Camellin - Luisa Frizziero - Umberto Camellin 3 Rifrattometria oggettiva in occhi vergini Massimo Camellin - Luisa Frizziero - Umberto Camellin 4 Esame topografico Massimo Camellin - Adriana Bortoli - Umberto Camellin 5 Le aberrazioni ottiche Massimo Camellin - Adriana Bortoli - Umberto Camellin 6 Semeiotica strumentale dopo chirurgia refrattiva Massimo Camellin - Adriana Bortoli - Umberto Camellin
VOLUME 7 Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Massimo Camellin - Umberto Camellin 8 Misurazione della refrazione in cornee operate di chirurgia refrattiva Massimo Camellin - Adriana Bortoli - Umberto Camellin 9 Calcolo della IOL prima e dopo chirurgia refrattiva e principi ottici delle IOL multifocali Massimo Camellin - Claudio Carbonara - Roberto Carnevali Antonio Calossi - Umberto Camellin 10 Semeiotica strumentale dell’ectasia corneale Massimo Camellin - Giulia Meggiolaro - Umberto Camellin 11 Ottica della contattologia generale Massimo Camellin - Gianluca De Lillo - Roberta Di Pietro - Umberto Camellin 12 Semeiotica strumentale per l’impianto di lenti fachiche Massimo Camellin - Roberta Di Pietro - Umberto Camellin 7 9 17 45 83 109 167 221 pag. pag. pag. pag. pag. pag. 17 47 117 213 273 361
SECONDO
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva
In questo capitolo verranno affrontate alcune caratteristiche topografiche della chirurgia refrattiva corneale e le implicazioni che tali trattamenti hanno a livello aberrometrico. Si valuterà dunque: diametro, decentramento ed irregolarità della zona ottica.
Questi tre parametri permettono di definire la qualità visiva di un occhio operato.
Diametro della zona ottica
Con il termine di zona ottica si indica un’area topografica con un’uniformità di curvatura che permette al paziente di vedere bene sia in condizioni fotopiche che scotopiche a patto che il diametro della pupilla sia inferiore a quello della pupilla scotopica; ricordiamo che il diametro della zona ottica incide sull’aberrazione sferica e quindi, se piccola, peggiora la visione in condizioni scotopiche per un peggioramento della sensibilità al contrasto.
Per quantificare il diametro della zona ottica è necessario determinare il profilo del trattamento fotoablativo.
Sia nei trattamenti ipermetropici che miopici la zona ottica è identificata quale zona in cui il laser ha eseguito il trattamento refrattivo (esclusa però la transizione), tale area, deve essere correlata alla dimensione della pupilla in condizioni scotopiche per non generare problemi notturni. Più precisamente, la zona ottica deve presentare una curvatura uniforme con un’aberrazione sferica inferiore a circa 0.25 Deq (diottrie equivalenti). In media, un occhio vergine ha un’aberrazione sferica corneale inferiore a 0.2 Deq in una superficie maggiore di 8 mm.
1
CAPITOLO 7 17
Massimo Camellin - Umberto Camellin
a) b)
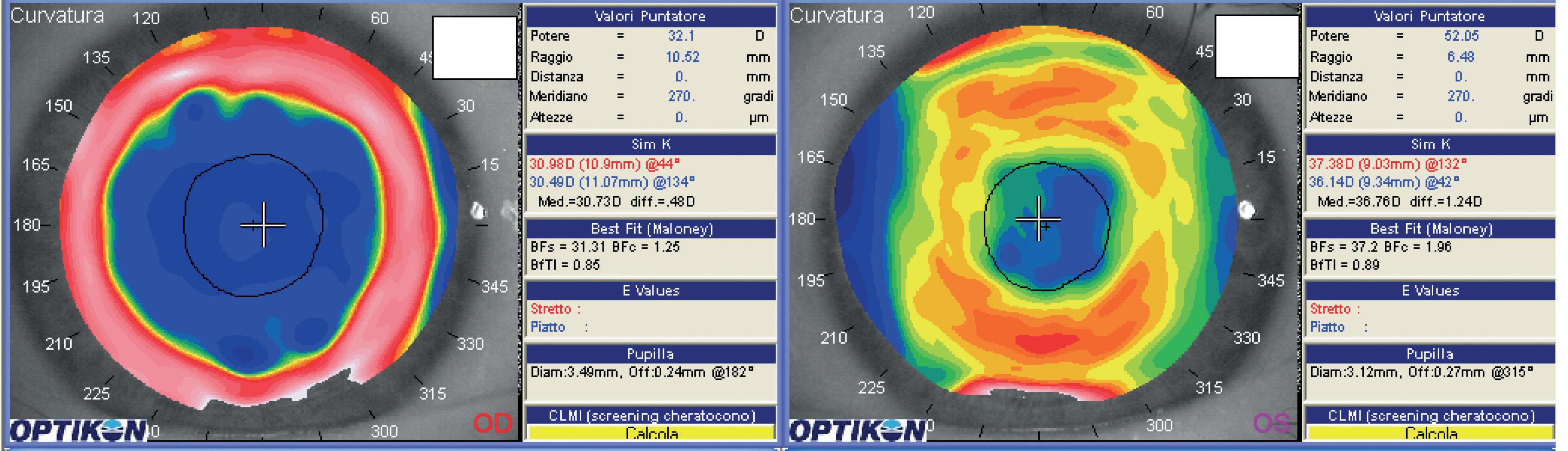
Figura 1-7. Nell’esempio sono rappresentate le topografie di due occhi operati di chirurgia refrattiva miopica. a) La topografia mostra una zona ottica ampia (area blu) con ginocchio di transizione molto evidente (correzione di una miopia elevata). b) Correzione per una miopia media e correzione anche astigmatica identificata dalla presenza di un ginocchio di transizione incompleto sull’asse orizzontale. Sul meridiano verticale è presente la periferia della clessidra astigmatica. La zona ottica risulta più piccola rispetto ad (a).
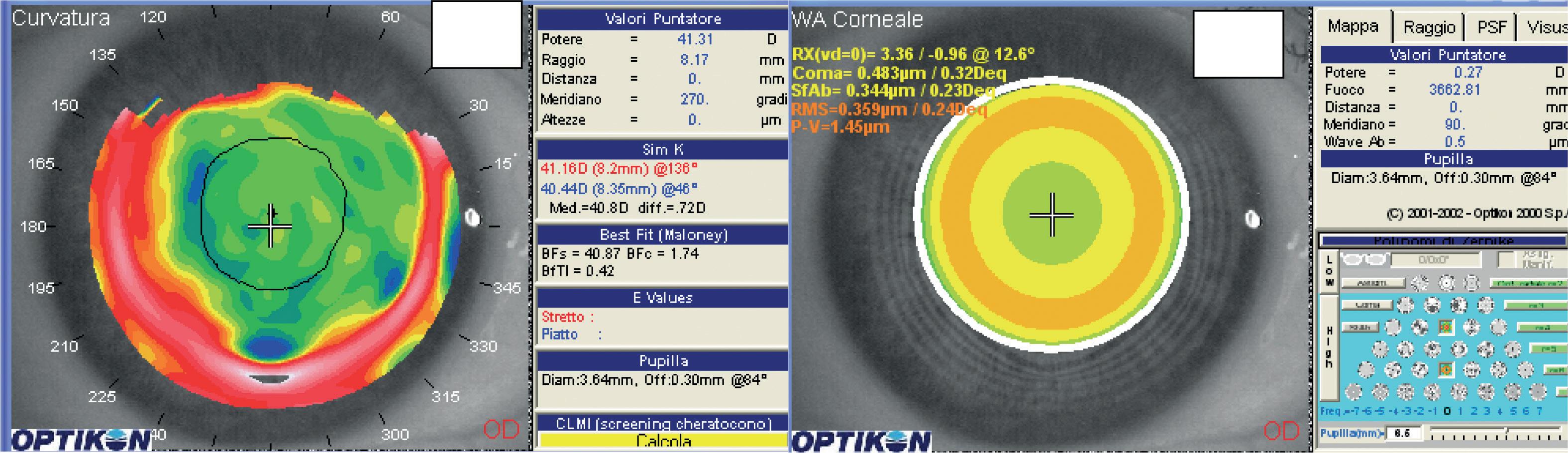
In un lavoro pubblicato nel 2011 (Camellin M. et al, J of Optometry, 2011) abbiamo proposto un metodo semplice per determinare il diametro funzionale della zona ottica di un occhio sottoposto a chirurgia laser fotoablativa. Si tratta di determinare l’area della superficie corneale con un’aberrazione sferica inferiore a 0.25 Deq. Quindi, studiando l’aberrometria corneale di un paziente e selezionando nella piramide di Zernike la sola aberrazione sferica, è possibile modificare l’area analizzata dal topo-aberrometro sino ad individuare il diametro nel quale l’aberrazione sferica è inferiore a 0.25 Deq, tale area corrisponderà alla zona ottica dell’occhio in esame (figura 2-7).
a) b)

Figura 2-7. Wavefront corneali dell’esempio precedente. a) Si evidenzia un’aberrazione sferica di 0.28 Deq a 6.76 mm per l’occhio destro. b) Aberrazione sferica di 0.25 Deq a 4.25 mm per l’occhio sinistro. Quindi nell’occhio destro la zona ottica sarà di 6.76 mm mentre nell’occhio sinistro di 4.25 mm. L’area di analisi è visibile in entrambe le aberrometrie in basso a destra.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 18
In figura 3-7 è riportato l’esempio di un occhio operato di KR (6 incisioni radiali) con zona ottica piccola e shift ipermetropico.
La zona ottica dall’analisi aberrometrica risulta di 3.76 mm con 0.3 Deq di aberrazione sferica. Il paziente vede 8/10 (BCVA) in condizioni fotopiche ma, in condizioni scotopiche, quando il diametro pupillare supera quello della zona ottica, si genera una riduzione della sensibilità al contrasto a causa dell’aberrazione sferica elevata.
Lo Shift ipermetropico è un eccesso di correzione che può avvenire negli anni dopo un intervento di cheratotomia radiale in cui le incisioni sfiancano in modo progressivo nell’area anulare della media periferia. Quindi, dopo questa chirurgia, inizialmente il paziente può presentare una curvatura centrale idonea per la correzione della sua miopia, poi aumenta l’effetto di appiattimento correttivo a causa di una mancata cicatrizzazione delle incisioni diventando ipermetrope con spesso un astigmatismo controregola (per un maggior cedimento del settore inferiore).

Figura 3-7. KR a 6 incisioni. a) Topografia tangenziale. b) Con la piramide di Zernike selezionata su aberrazione sferica, possiamo vedere che il diametro dell’analisi con un’aberrazione sferica pari a 0.3 Deq è di 3.76 mm.
Tramite PRK transepiteliale con link topoaberrometrico è stato possibile “limare” il ginocchio di transizione incurvando contemporaneamente il centro (si noti il cambio di curvatura centrale [BFs] da figura 3-7 [37.11 D] a figura 4-7 [40.87 D]). La BCVA è passata da +3 sf +0.25 cil a 170° 8/10 a +0.25 sf -0.5 cil a 30° 8/10.
Siamo quindi passati da una refrazione francamente ipermetropica ad una condizione di emmetropia con un aumento della zona ottica da 3.76 mm a più di 6.6 mm.
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 19
a) b)
topoaberrometrico
tecnica transPRK dopo KR miopica (stesso caso di figura 3-7). a) Topografia post-operatoria. b) Wavefront corneale. La zona ottica aumenta di diametro passando da 3.76 a 6.6 mm. a) b)
In figura 5-7 sono rappresentate le topografie di un occhio operato di KR (a) e lo stesso occhio dopo link topoaberrometrico (b). Si passa da 4.25 mm a 9 mm di zona ottica (le zone ottiche sono state misurate con il metodo descritto in figura 2-7).
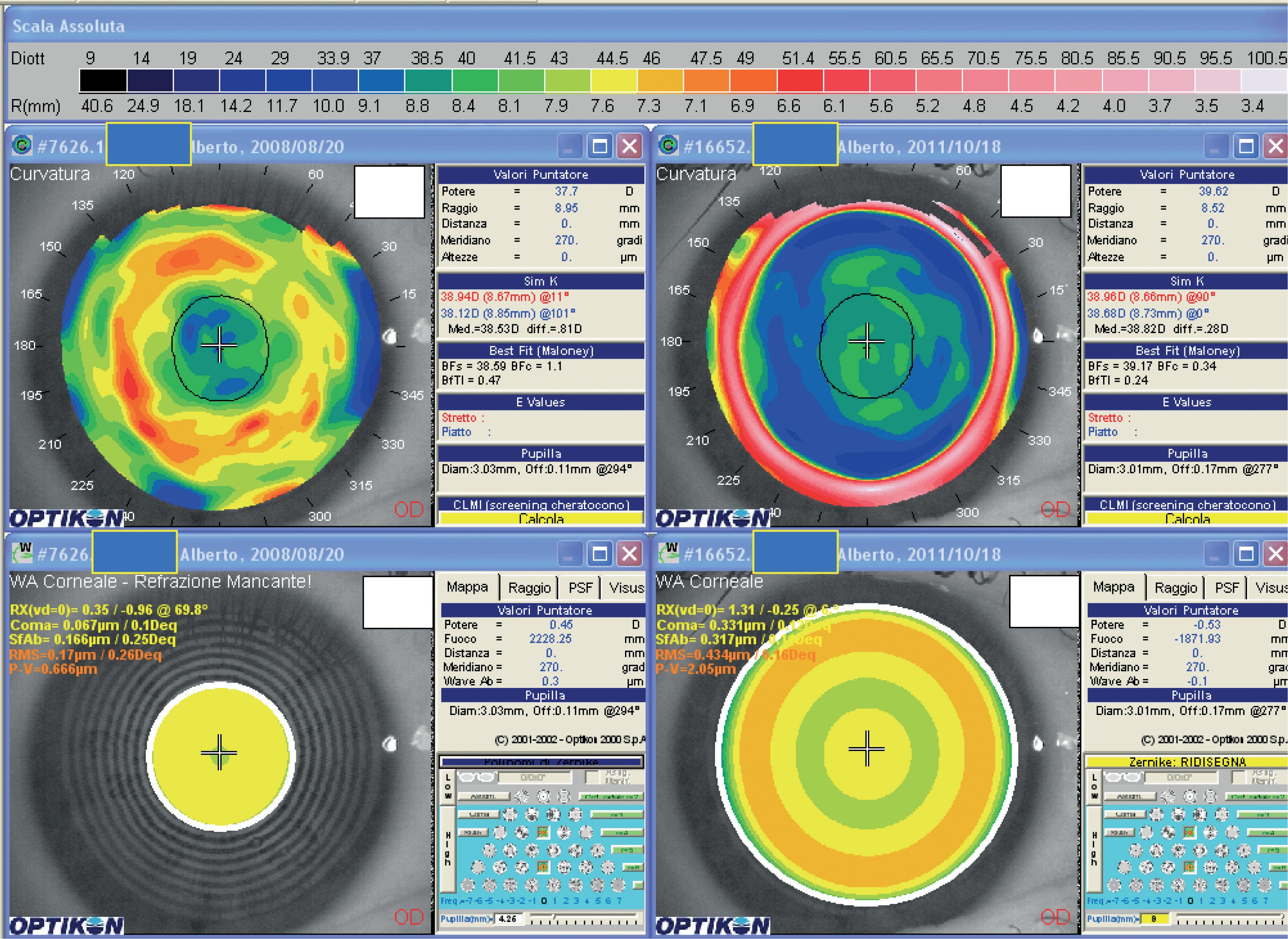
radiale
prima e (b) dopo link topo-aberrometrico con tecnica transPRK. È evidente l’allargamento della zona ottica conseguente allo spostamento periferico del ginocchio di transizione. La curvatura centrale (BFs) è passata da 38.59 D a 39.17 D quindi un leggero incurvamento atto a correggere lo sferoequivalente positivo. Le zone ottiche passano da (c) 4.26 mm (d) a 9 mm.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 20
Figura 4-7. Trattamento di link
con
Figura 5-7. Cheratotomia
(topografia) (a)
a) b) a) b) c) d)
Eliminando l’astigmatismo ipermetropico +1.75 sf -2 cil a 80° 7/10, si passa ad una refrazione di +0.25 cil a 35° 8/10. La topografia tangenziale passa centralmente da colori freddi (blu) a colori più caldi (verde) a causa dell’incurvamento.
In figura 6-7 sono rappresentate le topografie: preoperatoria (A), postoperatoria (B) e la mappa differenziale tra le due (A-B). Si tratta di un paziente con od -2.25 sf -1.5 cil a 5° 6-7/10 con zona ottica di 3 mm dopo PRK. A causa del residuo pachimetrico ridotto, poiché già rioperato in precedenza (non vi era tessuto per un’ulteriore correzione miopica), si è deciso di allargare la zona ottica riducendo l’aberrazione sferica ma miopizzando quindi di molto il paziente migliorando però la sua visione scotopica. Così facendo si è lavorato in media periferia senza fotoablare la cornea centrale già assottigliata. Dopo il link il paziente si presenta con zona ottica allargata e con un visus desiderato pari a od -12.50 sf 6-7/10. Viene quindi impiantata una lente fachica da camera anteriore (a fissaggio irideo) per la correzione del difetto miopico (Artiflex) ottenendo +1 sf -1.15 cil a 70° 10/10. La mappa differenziale corrisponde al trattamento fotoablativo effettuato dal laser in cui si nota la fotoablazione in media periferia.

Figura 6-7.
Mappa differenziale pre e post link per allargamento di zona ottica dopo intervento di PRK con zona ottica piccola. Si vede nella mappa differenziale il ginocchio asportato per allargare la zona ottica.
A) Preoperatorio.
B) Postoperatorio.
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 21
Zone ottiche multiple: qual è la dimensione reale della zona ottica?
In passato si eseguivano trattamenti laser con una tecnica chiamata “zone ottiche multiple” (figura 7-7). Lo scopo di questa procedura era di ridurre il tessuto da asportare a parità di una zona ottica nominale più grande. Ad esempio, una correzione di -9 D con protocollo standard con una zona ottica di 6 mm ed una zona di transizione che arriva ad 8 mm asporta molto tessuto centralmente. Per ridurre la fotoablazione centrale si impostava un trattamento miopico così composto:
- Una parte del tessuto veniva fotoablato per eliminare 3 D con una zona ottica di 4 mm;
- Poi veniva sommata una seconda fotoablazione di 3 D con una zona ottica di 5 mm;
- Infine, una fotoablazione di 3 D con una zona ottica di 6 mm.
L’effetto finale al centro è la somma delle correzioni ma solo nella zona più piccola cioè 4 mm!
Le zone ottiche multiple sono state proposte anche con step inferiori ad 1 mm e quindi con più zone.
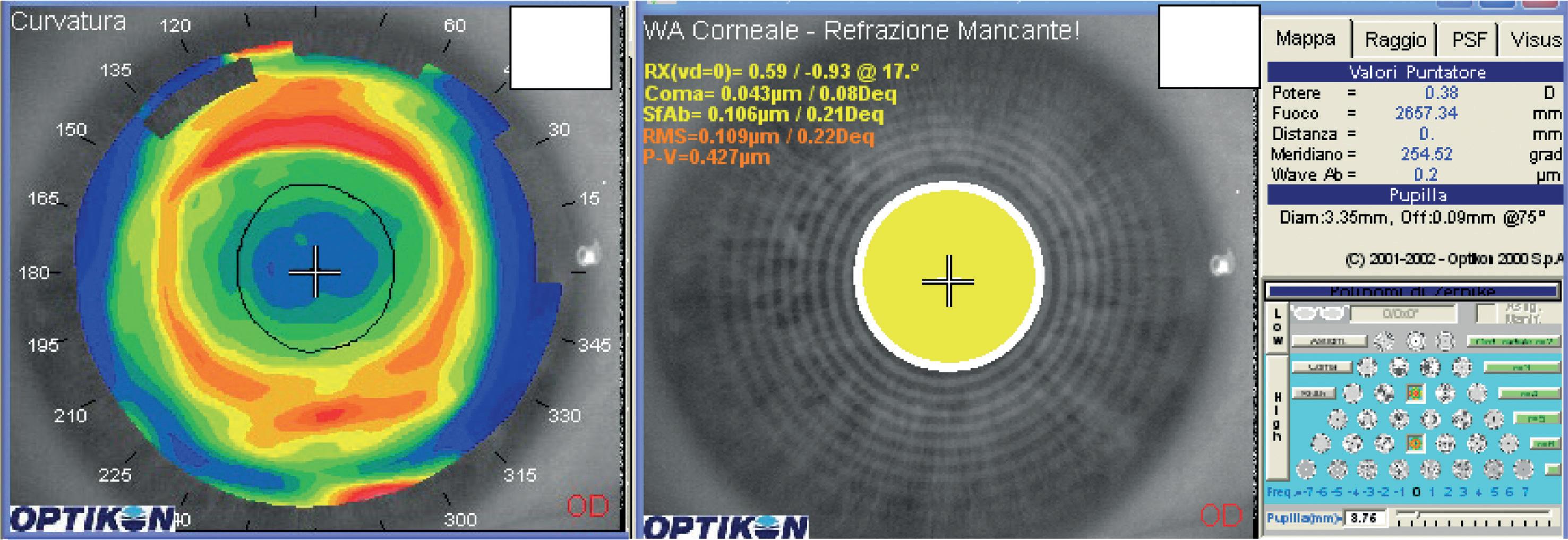
Figura 7-7. Zone ottiche multiple. a) La rappresentazione topografica mostra cambi di curvatura morbidi ma analizzando l’aberrazione sferica (inferiore a 0.25 Deq) con il corneal wavefront, si misura una zona ottica, comunque, molto piccola (b) (3.76 mm) pur essendo il ginocchio di transizione topograficamente posizionato a 7 mm.
I 4 mm centrali sono gli unici trattati con la somma delle zone ottiche multiple (9 D) e quindi con la correzione desiderata in condizioni fotopiche.
Effettivamente il risparmio di tessuto è presente, con un rischio di regressione epiteliale inferiore (la transizione più morbida riduce le ricrescite tissutali) ma a discapito, comunque, di un’alta aberrazione sferica.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 22
a) b)
Condizione analoga si aveva nelle Lasik con zone multiple: in questi casi il flap di circa 120 micron riduceva il letto corneale utile ed obbligava i chirurghi a questa scelta in caso di miopie elevate. Se si analizza l’aberrazione sferica di queste cornee, queste presentano un profilo fotoablativo con variazioni morbide. Se simuliamo la qualità della visione del paziente al corneal wavefront allargando la zona ottica, l’ottotipo mostrerà uno sfuocamento progressivo dell’immagine. La BCVA peggiora così all’aumentare del diametro pupillare.
Quando non avevamo il laser attuale con flying spot Amaris che determina automaticamente la transizione di un trattamento, ciò che facevamo era sommare al trattamento principale (esempio -8 D) un trattamento miopico da -2 D associato ad un trattamento ipermetropico da + 2 D. La somma totale rimaneva -8 D. Il trattamento ipermetropico (+2 D) lavorando in periferia allargava la zona ottica e miopizzava il paziente di -2 D; si aggiungeva quindi contestualmente un trattamento miopico da -2 D per correggere la miopia indotta.
In figura 8-7 a la topografia istantanea evidenzia un importante ginocchio di transizione dopo PRK con zone ottiche multiple con un’aberrazione sferica significativa. L’aberrazione sferica dello stesso occhio (figura 9-7 a) si riduce dopo il link (riduzione dell’anello rosso all’aberrometria in un’area di 7 mm) (figura 9-7 b). In questo caso l’analisi non è stata eseguita per misurare il diametro della zona ottica ma per la riduzione dell’aberrazione sferica prima e dopo il link.

8-7. Un paziente operato di PRK con zone ottiche multiple aveva in od -9 sf -3 cil a 120° 3/10. Dopo il primo trattamento (a sinistra (a)) si passa a -1.5 cil a 155° 5/10 però con un’aberrazione sferica importante ben evidenziata dal ginocchio di transizione. b) Dopo un link topoaberrometrico si ottiene l’emmetropia con BCVA 4-5/10 ed un’importante riduzione dell’aberrazione sferica (evidenziata in figura 9-7).
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 23
Figura
a) b)

Figura 9-7. Wavefront Corneale del caso clinico di figura 8-7. a) Aberrazione sferica pre link e (b) riduzione dell’aberrazione sferica dopo il link topoaberrometrico (si passa da 0.81 Deq a 0.71 Deq in una zona ottica di 7 mm).
In figura 10.7 si ha un caso di RK: si nota la scomparsa quasi totale del ginocchio di transizione tra pre (a) e postoperatorio (b). Visus pre link os +3 sf +2.75 cil a 165° 8/10; Visus post link in tecnica lasek os -0.25 cil a 180° 9/10.
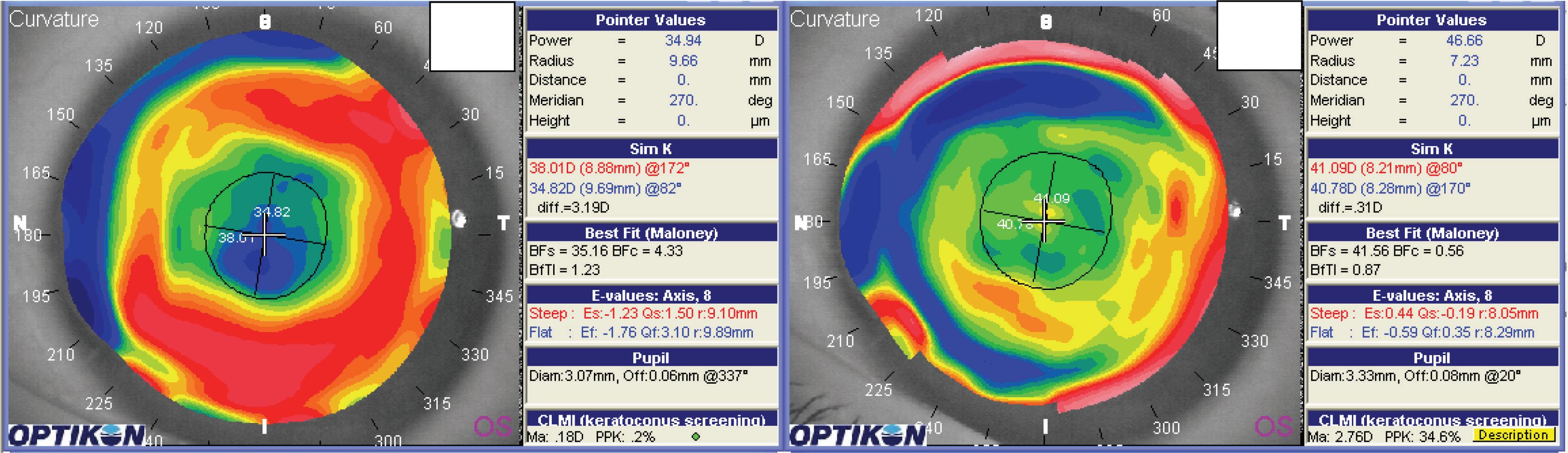
Figura 10-7. a) Topografia dopo RK con shift ipermetropico. b) Stesso caso dopo link topoaberrometrico con evidente scomparsa del ginocchio di transizione ed incurvamento del centro (BFs) da 35.16 D a 41.56 D.

Figura 11-7. Analisi aberrometrica prima (a) e dopo il link (b) del caso in figura 10-7. È evidente la riduzione dell’aberrazione sferica da 1.3 Deq a 0.4 Deq nell’area di 7 mm analizzata.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 24
a) b) a) b) a) b)
Come si vede all’aberrometria corneale, l’anello rosso è diventato arancione, ciò si traduce in una riduzione dell’aberrazione sferica. Ovviamente non è sempre possibile eliminare totalmente l’aberrazione sferica ma una riduzione, comunque, così significativa migliora la sensibilità al contrasto. Consideriamo inoltre che dopo RK la superficie posteriore gioca un ruolo nella riduzione dell’aberrazione stessa per la differenza di indici di refrazione opposti rispetto alla superficie anteriore. Quindi paradossalmente, in questi casi è meglio avere una piccola aberrazione della superficie anteriore in quanto compensata dalla posteriore per la differenza degli indici di refrazione (anteriore da 1 (aria) a 1.376 (stroma) e posteriore da 1.376 (stroma) a 1.336 (acqueo)). L’aberrazione sferica è proporzionata al diametro pupillare e quindi più la pupilla è grande e maggiore sarà il suo effetto negativo sul contrasto.
In sintesi:
- La zona ottica può essere misurata grazie all’aberrazione sferica derivata dal wavefront corneale (verificare l’area in cui l’aberrazione è inferiore a circa 0.25 Deq, questa corrisponde alla zona ottica).
- Le zone ottiche multiple non annullano l’aberrazione sferica ma rendono solo più morbida la transizione, per cui la zona ottica reale è legata al valore inferiore della zona multipla impostata. La transizione più morbida rende meno probabile una regressione epitelio/stromale.
- L’aberrazione sferica è uno dei parametri più alterati dopo KR. In realtà nei casi più complessi ci sono tutte le aberrazioni di alto ordine in evidenza.
Decentramento ed aberrazione di coma
L’aberrazione di coma è tipicamente legata al decentramento di un’ottica e quindi, in caso di chirurgia, al centraggio del trattamento laser o della chirurgia incisionale rispetto alla pupilla. È una delle aberrazioni più fastidiose in quanto in grado di ridurre significativamente la BCVA del paziente.
Il cheratocono ha come sua principale aberrazione quella di coma, indotta quasi sempre dallo sfiancamento corneale infero-temporale. Questi pazienti non riescono a correggere il proprio difetto con occhiali se non in misura parziale.
Più il cheratocono è decentrato più si riduce la BCVA per l’aberrazione di coma. In realtà nei cheratoconi di I-II grado è possibile raggiungere una BCVA accettabile con occhiali; mentre, nei cheratoconi di III-IV grado è necessario
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 25
utilizzare LAC non flessibili (gas permeabili, gemellate o minisclerali) che sono in grado di sfericizzare la superficie correggendo le aberrazioni e migliorando così la BCVA.
Abbiamo utilizzato il link topo-aberrometrico in occhi con cheratocono dopo aver effettuato un cross-linking (a distanza di almeno 4 mesi). Il trattamento di link aveva lo scopo di ridurre l’aberrazione di coma migliorando così la BCVA.
Poiché l’aberrazione di coma è molto presente anche dopo RK abbiamo effettuato in questi casi il trattamento con lo scopo di ridurre aberrazione sferica, Coma e la componente ipermetropica, quando presente, per lo shift che questi pazienti possono presentare frequentemente negli anni successivi alla chirurgia KR.
Un’analisi postoperatoria che avevamo condotto (figura 12-7) mostra come si riduce l’aberrazione sferica e di coma con due tipi di laser. L’Esiris (Schwind) era il modello precedente del più moderno Amaris 500 (Schwind) che è caratterizzato da una maggior velocità e da un Eye Tracker più sofisticato. Come si vede nei grafici l’Amaris riduce in modo più efficace sia l’aberrazione sferica, in un’area di 5 mm, che l’aberrazione di coma. Il differenziale tra il pre ed il postoperatorio è migliore con Amaris rispetto ad Esiris grazie ad un eye tracker più sofisticato. I pazienti dello studio, sono pazienti precedentemente operati di KR che presentano quasi sempre zone piccole e decentrate per lo sfiancamento asimmetrico maggiore nel settore inferiore, e dunque alta aberrazione sferica associata a coma.
In definitiva quando si devono misurare le aberrazioni corneali, bisogna sempre stabilire un’area in cui misurarle. Cinque millimetri è un valore medio che permette di confrontare le aberrazioni dei vari pazienti permettendo così di avere un sistema standardizzato (e di confronto con la normalità).

Figura 12-7.
a)
b)
topoaberrometrico transepiteliale dopo RK con due tipi di laser Schwind Esiris (n=70) ed Amaris (n=70). I risultati sono migliori con quest’ultimo modello caratterizzato da un Eye tracker più sofisticato.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 26
Riduzione dell’aberrazione sferica (a) e della coma (b) con link
L’aberrazione di coma (selezionabile nella piramide di Zernike) è caratterizzata da una zona più rossa (superiore nel caso in figura 13-7e) ed una più blu inferiormente, dunque da una zona più curva ed una più piatta dal punto di vista topografico. Questo comporta un’aberrazione con le luci che appaiono con una coda da cui il nome di coma (“cometa”).
Esempio di link topoaberrometrico post lasik decentrata (figura 13-7): le mappe topografiche preoperatorie mostrano una zona ottica piccola e decentrata inferiormente rispetto al diametro pupillare (condizioni poi confermate all’aberrometria corneale).
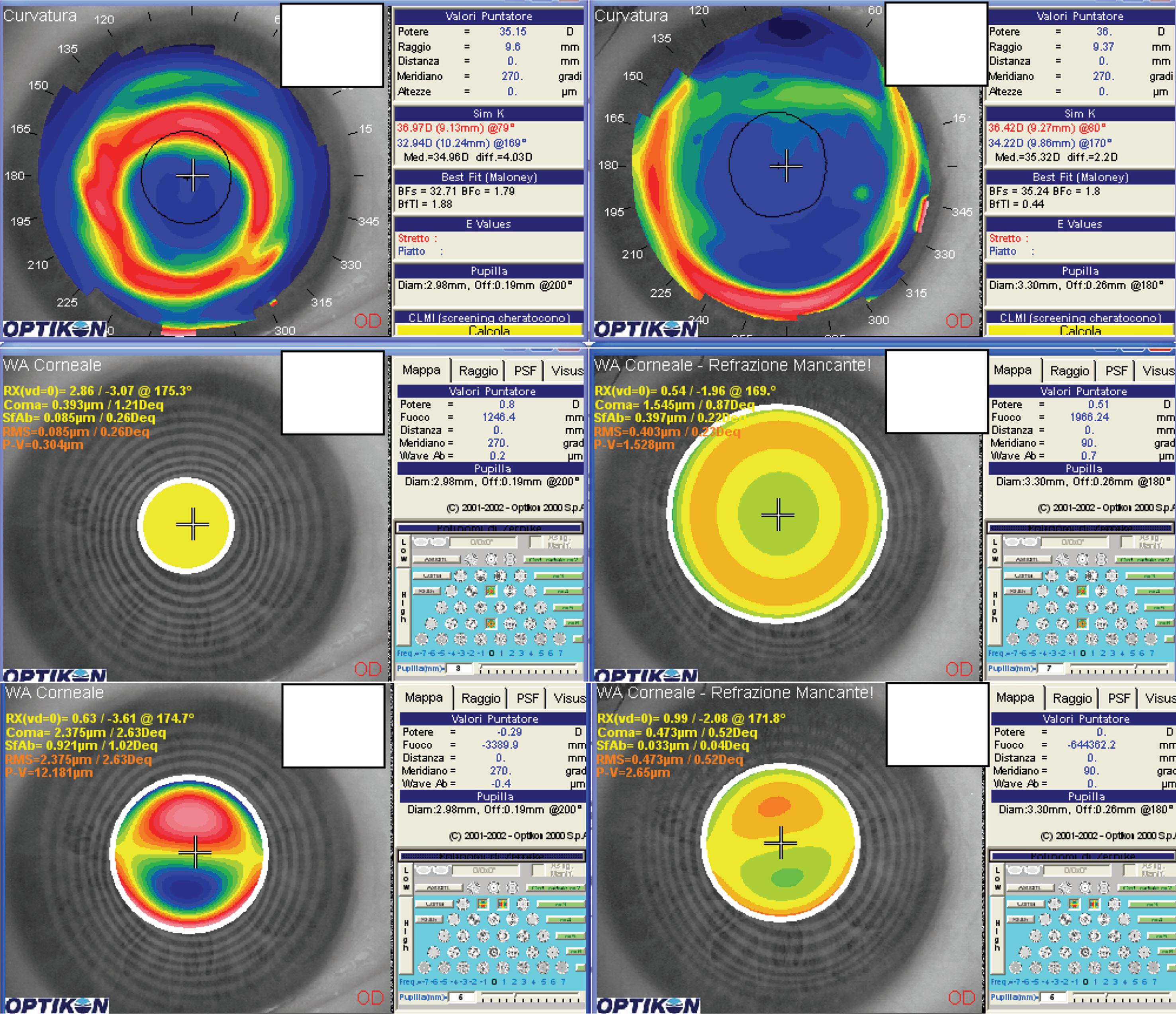
Figura 13-7. a) Topografia di una Lasik con zona ottica piccola e decentrata in basso. b) Stesso caso post link topoaberrometrico in tecnica transPRK: si nota l’aumento del diametro dell’area piatta centrale, la riduzione dell’astigmatismo e l’aumento della curvatura centrale 3 mm. c) Analisi preoperatoria della zona ottica misurando 7 mm l’aberrazione sferica < 0.25 Deq. d) Analisi post link della zona ottica visibilmente allargata. e) Aberrazione di coma pre link e (f) post link nettamente ridotta.
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 27
a) b) c) d) e) f)
Il decentramento nella topografia si intuisce osservando l’area blu del trattamento (zona corneale più piatta corrispondente alla zona ottica) (a), che è spostato in basso rispetto al diametro pupillare identificato da un cerchio nero più in alto. Spesso le zone ottiche decentrate sono causate da uno spostamento del paziente durante il trattamento, seguite dallo spostamento del joystick del laser ad opera del chirurgo. Non si deve quindi in queste circostanze ricentrare il trattamento muovendo il joystick ma riposizionando il capo del paziente. I decentramenti possono quindi avvenire a prescindere dai sistemi di centraggio ed inseguimento automatico dei singoli laser (eyetracking). L’eyetracker è un sistema con il quale il laser memorizza la pupilla. Se il paziente però sposta la testa, ed il chirurgo ricentra il trattamento con il joystick anziché spostare la testa nella posizione di partenza, il paziente continuerà ad avere la testa inclinata rispetto al piano del trattamento laser, e ne risulterà un trattamento decentrato.
Genesi dei decentramenti
Durante le procedure laser, i pazienti possono avere il riflesso di Bell. Questo riflesso fa guardare i pazienti in alto con conseguente inclinazione dell’asse visivo e quindi del piano corneale rispetto al piano del trattamento laser.
Se il chirurgo ricentra con il joystick, riposizionando l’occhio sotto al laser, l’occhio rimane deviato in alto con conseguente decentramento inferiore.
In figura 14-7 sono rappresentati due trattamenti: A e B. Il trattamento A è un trattamento centrato sulla pupilla mentre B è caratterizzato da un decentramento inferiore pur traguardando la pupilla.

Figura 14-7.
Con un cerchio giallo è rappresentata la zona ottica centrale del trattamento laser corretto.
A) Trattamento centrato correttamente sulla pupilla.
B) Trattamento decentrato in basso che comunque traguarda la pupilla.
Vista al microscopio del laser, la pupilla può risultare centrata ma è invece tiltata.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 28

Figura 15-7.
a) Corretto allineamento del laser.
b) Trattamento decentrato in basso per cattiva fissazione del paziente.
Tale decentramento, come detto precedentemente, può verificarsi anche in presenza di un eyetracker. Come si vede in figura 16-7 b, il laser (croce rossa) e l’occhio sono apparentemente in asse ma può esserci un tilting causato dallo spostamento dell’occhio del paziente per una cattiva fissazione. Il trattamento viene effettuato sopra ad una pupilla la cui proiezione sulla cornea è ovale (b) ma risulta poi decentrato come descritto sopra.
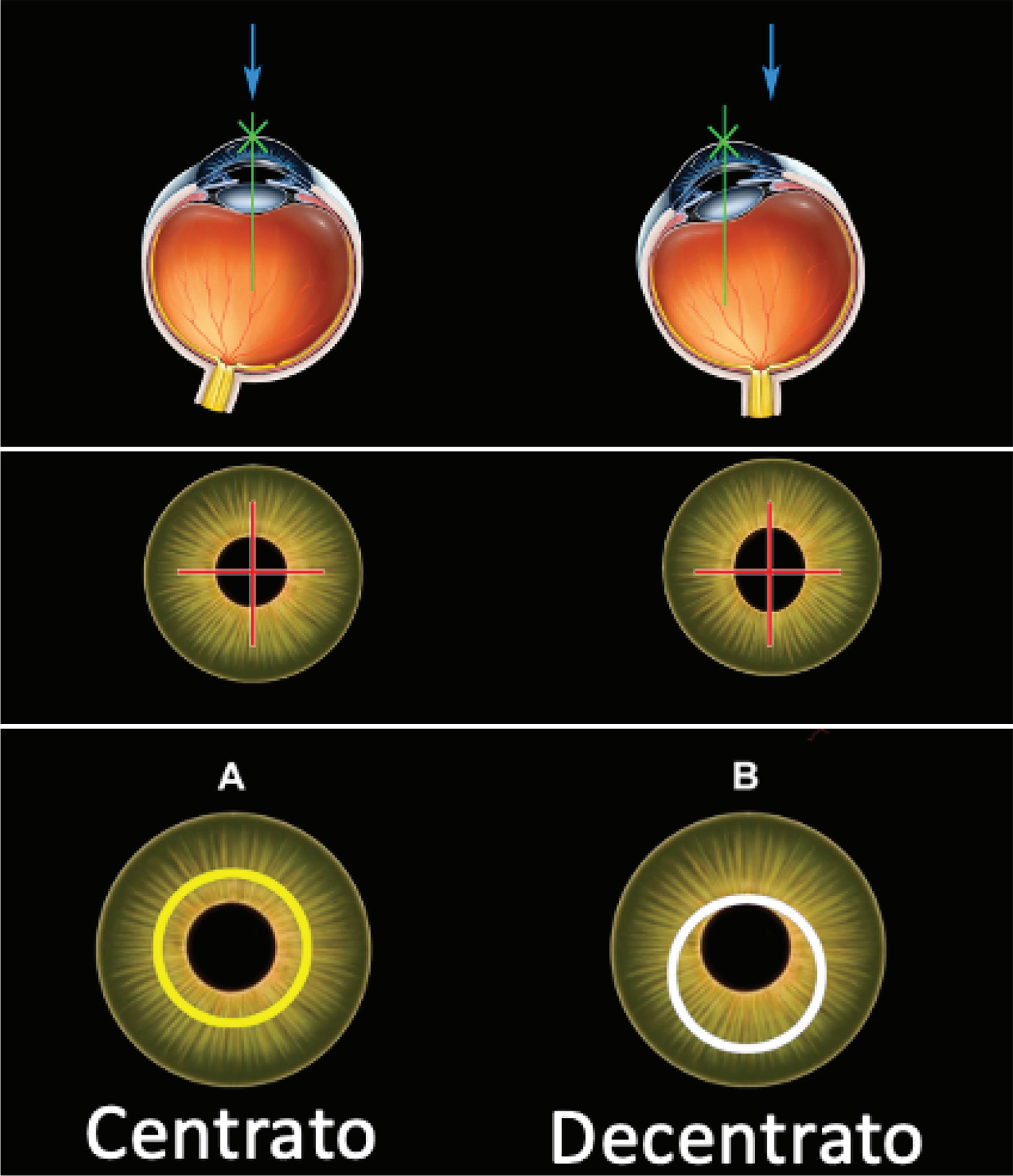
Figura 16-7.
a) Fissazione corretta.
b) Trattamento decentrato inferiormente in seguito al riflesso di Bell (occhio che guarda in alto ad ore 12) e successivo movimento del joystick ad opera del chirurgo per ricentrare la procedura.
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 29
In figura 16-7b si osserva come il laser interpreti la pupilla in caso di tilting verso ore 12 (pupilla ovale). L’inclinazione dell’occhio sotto al laser genera un’ellisse (circonferenza della pupilla) al posto di un cerchio. Il laser essendo centrato sull’ovoide elissoide effettua comunque il trattamento, decentrandolo inferiormente. Ecco, quindi, che a causa del riflesso di Bell e di un errore del chirurgo, il trattamento risulterà decentrato inferiormente. Il chirurgo deve quindi sempre spostare il capo del paziente e non agire con il joystick nel tentativo di ricentrare la procedura quando il paziente si muove! Nei ritrattamenti per allargare o ricentrare la zona ottica, il laser deve lavorare in media periferia ed appiattire le zone più curve come in un trattamento ipermetropico, e ciò può comportare una miopizzazione del paziente. Ovviamente una procedura linkata alla cornea dovrebbe limitare al minimo questo inconveniente ma esiste comunque una componente di imprecisione nei calcoli che vanno quindi verificati in base al tessuto fotoablato con la legge di Munnerlyn.
A volte i decentramenti, nei due occhi dello stesso paziente durante la chirurgia, possono avere direzioni diverse: questo è legato allo spostamento indotto dal paziente, che può avere direzioni diverse e conseguentemente dallo spostamento operato dal joystick ad opera del chirurgo. È chiaro che effettuare una zona ottica ampia riduce le probabilità di un decentramento sintomatico, che comporta un’aberrazione di coma, con riduzione della BCVA del paziente.
È possibile, inoltre, differenziare la gravità del decentramento sulla base della sua direzione. Un decentramento superiore riduce maggiormente la BCVA rispetto ad un decentramento inferiore, poiché quando si dilata la pupilla il ginocchio di transizione entra in campo pupillare inferiormente. Nei casi invece di decentramenti inferiori, il ginocchio di transizione, nell’area ad ore 12, spesso è parzialmente coperto dalla palpebra superiore.
Falsi decentramenti da angolo Kappa elevato
Quando viene valutato il centraggio di una procedura va valutato il rapporto del ginocchio di transizione con il centro pupillare. Dunque, non conviene mai guardare il centro dell’appiattimento (blu) indotto dal trattamento ma bensì l’anello di transizione (rosso) ed il suo rapporto con la pupilla. In questo esempio (figura 17-7), osserviamo un occhio operato di PRK con zona ottica piccola per una miopia molto elevata (circa -30 D) in cui ne erano state corrette -15 D: in parte perché il target refrattivo non era di -30 D e in parte per una regressione epiteliale indotta dalla zona ottica piccola. Se osserviamo la topografia si nota che il centro di fissazione è infero temporale mentre l’anello di transizione è concentrico alla pupilla, quindi si tratta di un falso decentramento.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 30

17-7. Il centro di fissazione del paziente è decentrato infero-temporalmente rispetto al centro pupillare ma l’anello rosso relativo al ginocchio di transizione (a) è concentrico alla pupilla quindi il trattamente è centrato. L’analisi aberrometrica (b) è centrata sulla pupilla e mostra un’alta aberrazione sferica in quanto si tratta di una correzione per miopia elevata con zona ottica piccola.
Falso decentramento da disomogeneità della zona ottica
Questo è un esempio (figura 18-7) di zona ottica non omogenea, con decentramento dopo PRK in una miopia di media entità. Il decentramento del trattamento è infero-temporale in OO ed è evidenziabile dall’anello rosso non perfettamente concentrico alla pupilla. In questo caso abbiamo anche una zona ottica disomogenea (area blu non circolare) con una rilevante irregolarità evidenziata da una topografia “multicolore” nella zona supero temporale in entrambi gli occhi.

18-7. Zone ottiche irregolari
entrambi
occhi. L’area blu decentrata infero-nasalmente in OO è legata sia al decentramento del trattamento che alla ricrescita del tessuto supero-temporalmente. I trattamenti sono centrati se valutati in relazione alla posizione del ginocchio di transizione.
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 31
a) b)
Figura
a) b)
Figura
in
gli
Questa tipologia di disomogeneità è spesso legata ad una ricrescita di tessuto e può accompagnarsi ad haze. In sintesi, cornee di questo tipo, da un punto di vista aberrometrico, presentano:
- Aberrazione di coma (decentramento vero o falso);
- Aberrazione sferica (zona blu di piccolo diametro);
- Aberrazioni di alto ordine (irregolarità della zona ottica).
In figura 19-7 è rappresentato un falso decentramento. Si può osservare che la pupilla è concentrica rispetto all’anello di transizione (rosso). Tale concentricità viene confusa da una regressione nel settore supero-temporale che simula così un trattamento decentrato infero-nasalmente quando invece il trattamento è centrato. La ricrescita di tessuto supero-temporale è la causa della regressione e quindi del falso decentramento.

Figura 19-7. Falso decentramento da regressione. L’anello rosso è concentrico alla pupilla (cerchio giallo) mentre la zona blu risulta decentrata infero-nasalmente per una probabile ricrescita del tessuto nel settore supero-temporale (area irregolare giallo-verde-blu).
Decentramenti intraoperatori per movimenti progressivi
Si osserva il decentramento (figura 20-7) dell’anello rosso (inferiormente) rispetto al centro pupillare (cerchio giallo) ma con una zona ottica regolare. Questa condizione può essere legata ad uno spostamento progressivo del paziente che muove la testa prima in basso e poi in alto e ad un inseguimento continuo del chirurgo con il joystick invece di riposizionare correttamente il capo del paziente.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 32
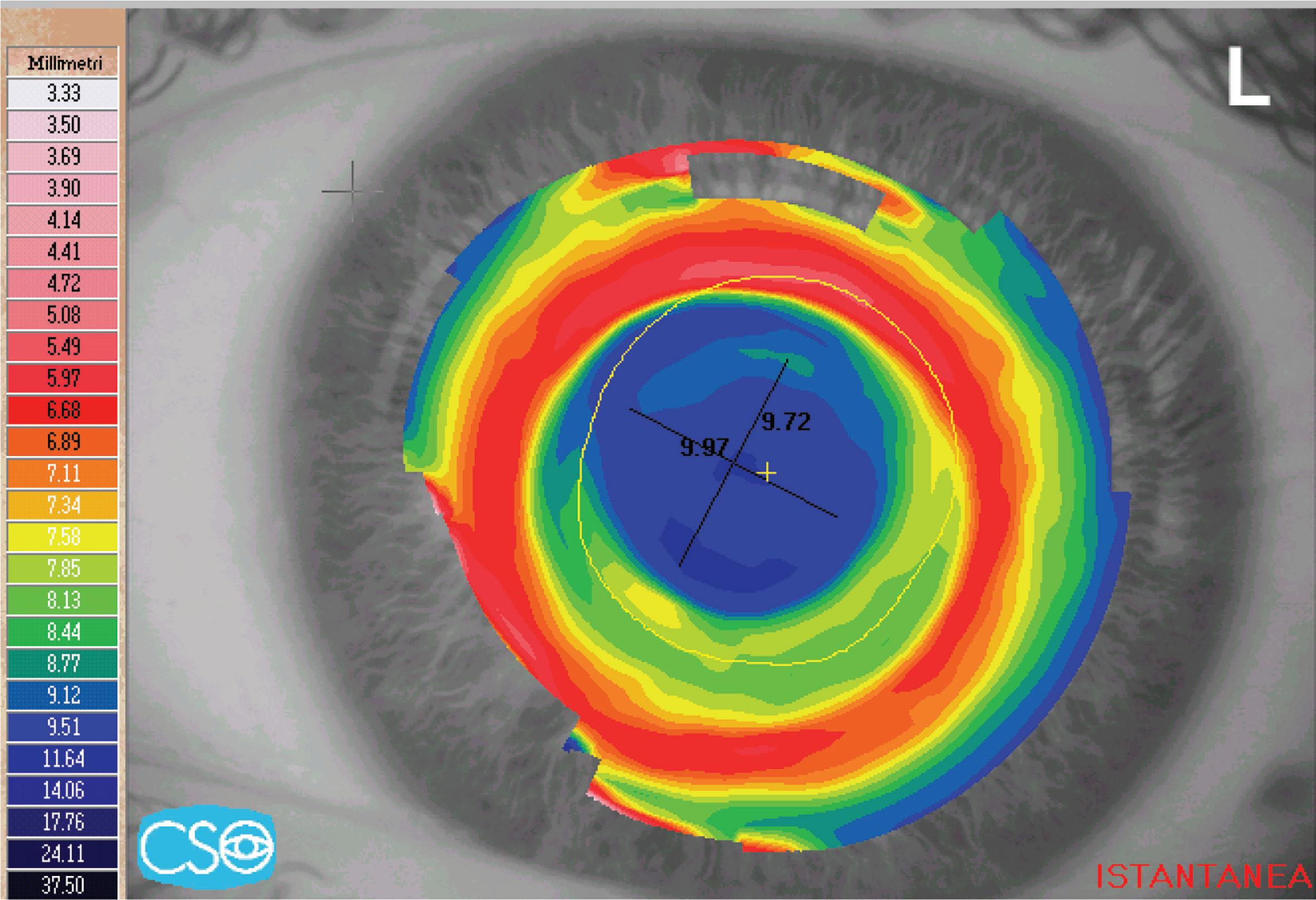
Figura 20-7. Trattamento decentrato inferiormente (osservare l’anello rosso). La zona ottica più piatta (blu) risulta decentrata superiormente. Si tratta di un decentramento accorso durante la procedura, prima in basso e poi in alto. Verosimilmente il chirurgo ha ricentrato più volte il laser invece di spostare, ricentrandola, correttamente la testa del paziente. Si noti l’area verde a forma di mezzaluna nel settore inferiore, i confini di tale area sono regolari e netti, a differenza di quanto avviene in caso di regressione epiteliale irregolare (generalmente superiore).
In figura 21-7 (a, b) si ha un caso di PRK in OO dove in OD si ha una zona ottica decentrata ed in OS una zona ottica piccola ed irregolare mentre il ginocchio di transizione è abbastanza centrato sulla pupilla. È plausibile quindi che l’irregolarità della zona ottica in OD sia legata ad una ricrescita irregolare di tessuto in un trattamento però decentrato in partenza.
Dopo il ritrattamento (c, d) le zone ottiche appaiono omogenee, centrate e più larghe.
Tramite trattamento customizzato con link topoaberrometrico in tecnica transPRK abbiamo quindi allargato la zona ottica in entrambi gli occhi e ricentrato la stessa in OD (figura 21-7 c, d). Riducendo le aberrazioni di coma e sferica abbiamo migliorato la BCVA: BCVA pre link od -4 sf -1 cil a 65° 5/10 os -2 sf 6-/10, BCVA postoperatoria od -0.5 sf -0.75 cil a 85° 8/10 os -0.25 sf 8/10. In questo caso in particolare è migliorata la visione notturna dopo il ritrattamento.
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 33
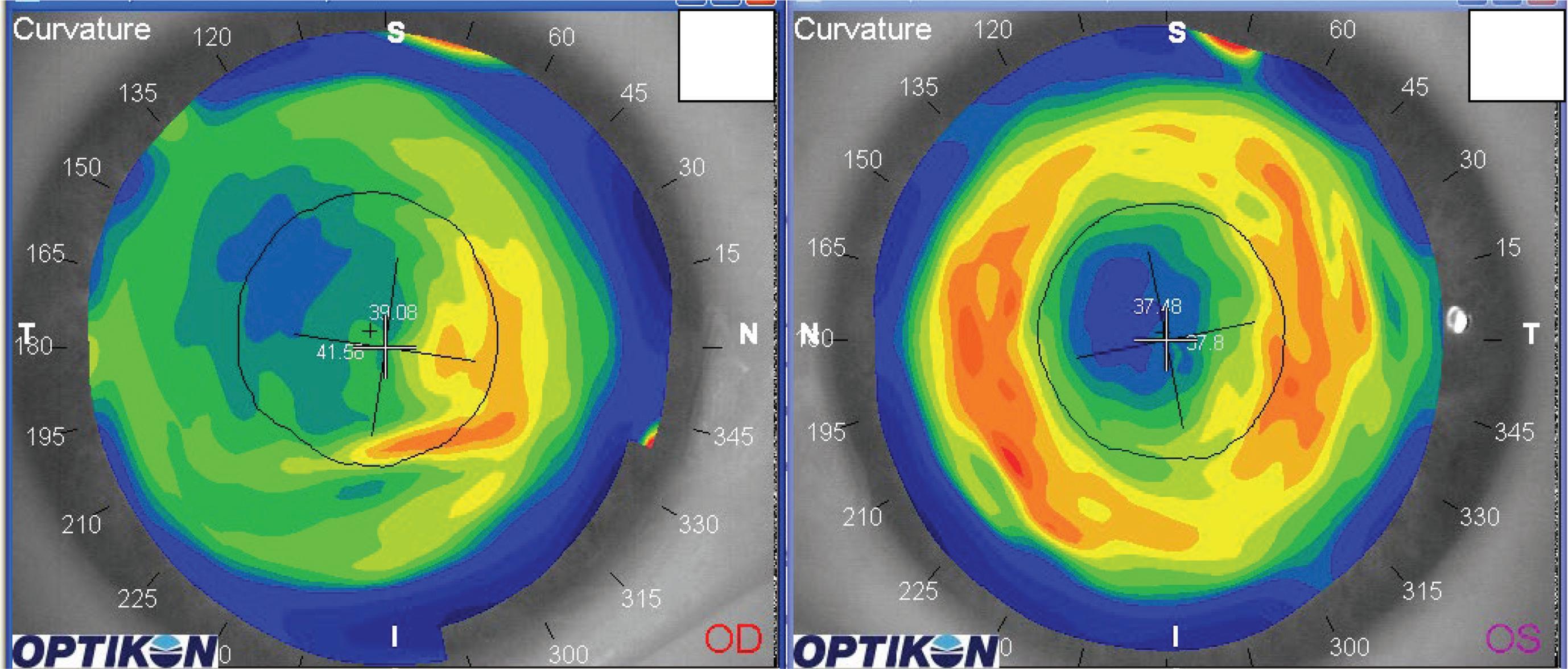
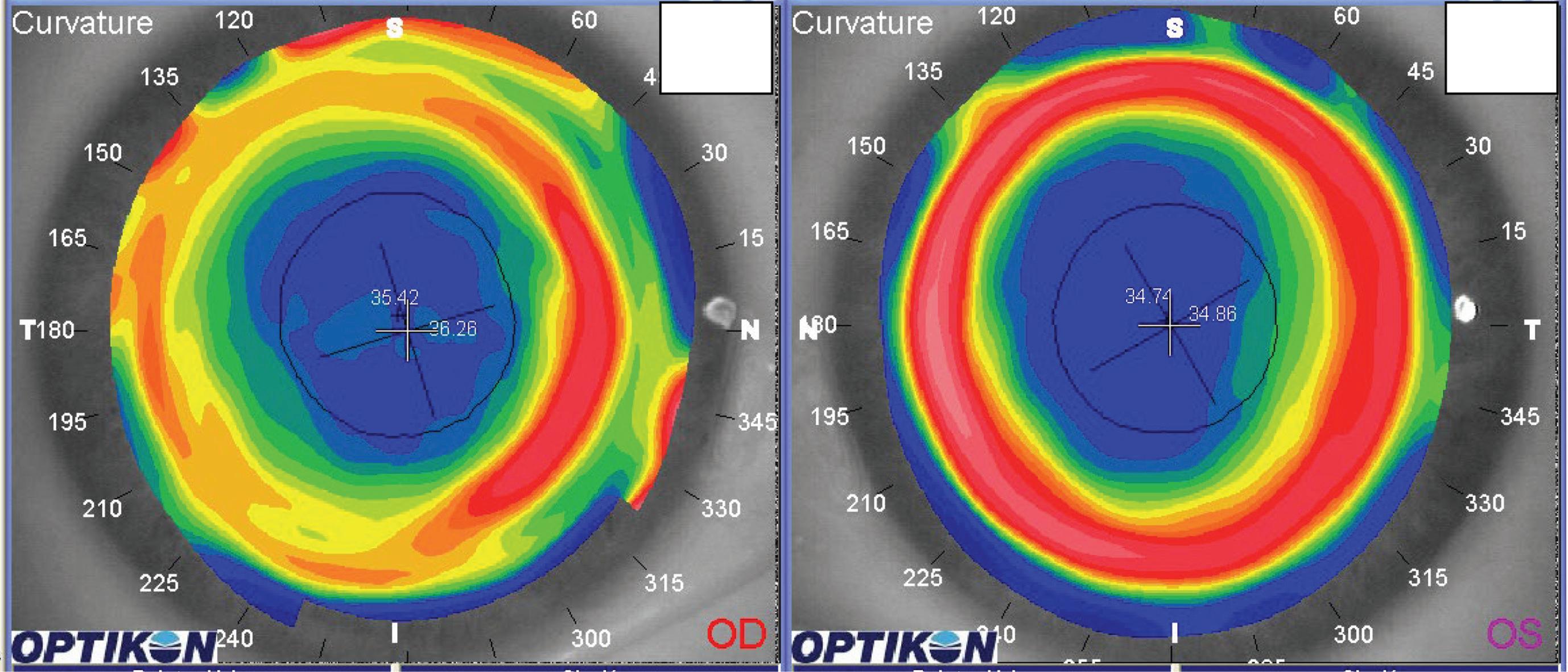
Figura 21-7. a) PRK con zona ottica decentrata supero temporalmente. b) Zona ottica piccola ed irregolare mentre l’anello rosso risulta centrato. c) Ricentraggio con link topo aberrometrico del caso(a). d) Allargamento della zona ottica del caso (b) sempre con link topo-aberrometrico.
Relazione tra pupilla, Centro morfologico e Centro cheratoscopico
Nel caso in cui il centro pupillare non coincida con il centro morfologico (incrocio del meridiano più curvo con il meridiano più piatto) e nemmeno con il centro cheratoscopico (asse visivo), si possono avere problemi da un punto di vista chirurgico. Generalmente, infatti, i trattamenti laser (e RK) venivano eseguiti centrando la pupilla. In realtà tali trattamenti, quando abbiamo astigmatismi elevati, andrebbero eseguiti sul centro morfologico, poiché solo così possiamo correggere la toricità e portare la cornea ad una condizione di sfericità. Una cornea ideale (figura 22-7) è caratterizzata da un centro morfologico ed un centro cheratoscopico coincidenti con il centro pupillare.
Massimo Camellin ● Umberto Camellin Appunti di semeiottica fisiopatologica 34
a) b) c) d)
Però, nel momento in cui dobbiamo valutare quello che effettivamente vede il paziente, dobbiamo considerare l’asse visivo (linea di mira). In caso di ipermetropia si ha una deviazione significativa dell’asse visivo dal centro pupillare. L’angolo lambda identifica la differenza tra la linea di mira ed il centro pupillare. In particolare, l’asse oftalmometrico o cheratoscopico nell’ipermetropia, è spostato nasalmente rispetto al centro pupillare (asse di deviazione medio 350°).
Il valore di Offset medio è di 0.34 mm con punte anche di 0.77 mm (nell’ipermetropia). Quindi uno spostamento dell’asse oftalmometrico, comporta il fatto che il paziente guardi attraverso quell’area di cornea, che può non essere concentrica rispetto alla pupilla e generare aberrazioni. Infine, tipicamente la pupilla è spostata supero-nasalmente di circa 0.1 mm (a volte anche di più) rispetto al limbus corneale.


Figura 22-7.
Schema con i tre centri coincidenti. Centro pupillare, centro geometrico della circonferenza pupillare. Centro cheratoscopico, area centrale dell’analisi cheratoscopica (quasi coincidente con l’asse visivo). Centro morfologico, intersezione tra il meridiano più piatto ed il più curvo (evidenziabile tramite topografia altitudinale).
Figura 23-7.
Ipotesi schematica con i centri non coincidenti. L’angolo Lambda è l’angolo presente fra la linea di mira (asse visivo) ed il centro pupillare. L’angolo Lambda è l’espressione pratica dell’angolo Kappa quando l’oggetto immagine si trova all’infinito. Quando l’angolo Lambda è molto elevato può simulare uno pseudostrabismo.
Le aberrazioni ottiche in occhi operati di chirurgia refrattiva Capitolo 7 35




































